Nadciśnienie tętnicze charakteryzuje się podniesionymi wartościami ciśnienia tętniczego krwi, powyżej wartości 140 mmHg ciśnienia skurczowego oraz 90 mmHg ciśnienia rozkurczowego. Jest główną przyczyną przedwczesnych zgonów na świecie, proporcjonalnie koreluje z zapadalnością na choroby układu krążenia (zawał serca, udar, choroba tętnic obwodowych). W 2015 roku na nadciśnienie tętnicze chorowała 1 na 5 kobiet oraz 1 na 4 mężczyzn. Co daje około 1,13 miliarda chorych na całym świecie [1].
Sytuacja w Polsce i na świecie
Zarówno w Polsce jak i na świecie sytuacja związana z zachorowalnością na nadciśnienie tętnicze jest niepokojąca. Po analizie dwóch polskich badań WOBASZ 2014 oraz NATPOL 2011, gdzie badano rozpowszechnienie tej choroby w kraju, szacunkowo ok. 10 milionów Polaków zmaga się z nadciśnieniem tętniczym. Co więcej jeśli trend ten w najbliższych latach się utrzyma, w 2035 roku możemy spodziewać się podwojenia tej liczby [2].
Dane zebrane przez NCD Risk Factor Collaboration (NCD-RisC) w 2015r. wskazują, że na tle wszystkich 42 państw europejskich zajmujemy 26. miejsce pod względem średnich wartości ciśnienia krwi u kobiet i mężczyzn. Co więcej wśród mieszkańców Islandii, Wielkiej Brytanii, Szwajcarii oraz Niemców zaobserwowano najniższe średnie wartości zarówno ciśnienia skurczowego, jak i rozkurczowego. Natomiast w Mołdawii, Albanii oraz na Litwie zarejestrowano najwyższe wyniki ciśnienia krwi w Europie [3].
Dlaczego należy „bać się” tych danych?
W artykule „Top 10 causes of deaths” opublikowanym przez WHO na 1. miejscu niezmiennie klasyfikują się choroby układu krążenia. Natomiast nadciśnienie tętnicze jest zarówno główną przyczyną tych chorób jak i największą nadzieją w ich prewencji [4].
Według INTERSTRONE to nadciśnienie jest głównym, możliwym do modyfikacji czynnikiem ryzyka udaru mózgu. Z kolei Collins i MacMahon wykazali, że skuteczne leczenie nadciśnienia tętniczego i redukcja ciśnienia rozkurczowego o 5–6 mm Hg zmniejsza ryzyko powikłań ChNS o 16%, a udaru mózgu o 38% [5].
Trudność tkwi jednak w odpowiednio szybkiej i skutecznej diagnostyce choroby. Nadciśnienie jest najczęściej bezobjawowe, dlatego bez częstych pomiarów ciśnienia, bywa niezauważone. Wskakują na to liczne badania przesiewowe, które podkreślają, że nawet ponad połowa pacjentów nie jest świadoma, że choruje na nadciśnienie tętnicze.
Czynniki ryzyka
Mimo, że nadciśnienie tętnicze jest często niezauważaną chorobą można wyszczególnić czynniki ryzyka nadciśnienia tętniczego, na które powinno się zwracać uwagę, aby zmniejszyć prawdopodobieństwo zachorowania:
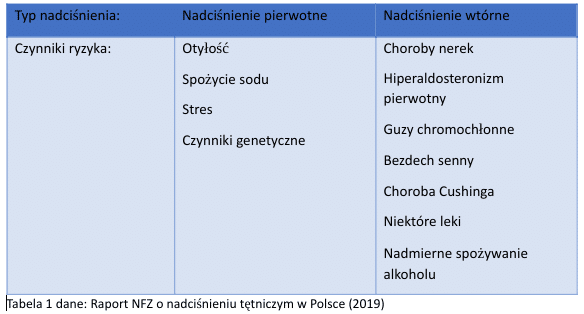
Po pierwsze otyłość
Odsetek ludzi otyłych zarówno na świecie jak i w Polsce nieustannie wzrasta. Szacuje się, że w 2025 r. w naszym społeczeństwie będzie żyło 26% otyłych kobiet oraz 30% otyłych mężczyzn. Światowa Organizacja Zdrowia podaje, że z tą ogólnoświatową dolegliwością zmaga się 522 milionów ludzi, a 1,6 miliarda ma nadwagę. [6,7]
Otyłość charakteryzuje się patologicznym gromadzeniem się tkanki tłuszczowej w ciele człowieka. To ogólnoświatowa choroba przewlekła, która dotyczy nie tylko dorosłych, a także dzieci i młodzież. Negatywnie wpływa na codzienne funkcjonowanie, obniżając komfort życia. Zmianie ulegają również biochemiczne składniki krwi tzn. obniża się ilość lipoprotein HLD, a zwiększa ilość lipoprotein LDL. Ponadto zmniejsza się tolerancja organizmu na glukozę i zwiększa oporność na insulinę. Wszystkie te czynniki bezpośrednio wiążą się ze wzrostem ciśnienia krwi i rozwojem w nadciśnienia tętniczego w przyszłości [3].
Po drugie spożycie sodu
Wiele badań na przestrzeni ostatnich 10 lat, bezwzględnie wskazuje, że obniżenie spożycia sodu wiąże się ze spadkiem ciśnienia krwi, a tym samym z obniżeniem ryzyka chorób sercowo-naczyniowych, udaru oraz chorób wieńcowych serca. Głównym źródłem sodu w diecie człowieka jest sól kuchenna. W Polsce zjadamy jej ok. 4 g – 6 g/dzień za dużo. Co ciekawe WHO nie podaje, aby obniżyć ilość sodu w diecie do minimum, a rekomenduje jego spożycie na poziomie 2 g dziennie, gdyż na podstawie pewnie 20 letniej obserwacji prowadzonej przez grupę amerykańskich badaczy okazało się, że zarówno zbyt niskie jak i zbyt wysokie spożycie sodu wiąże się z wyższym ryzykiem chorób serca [3].
Po trzecie stres
Wyróżniamy stres krótkotrwały i długotrwały, negatywnie na nasze ciśnienie wpływa ten przewlekły. Może on powodować zwężenia naczyń poprzez aktywacje układu współczulnego [3].
Po czwarte geny
Istnieją przesłanki do twierdzenia, że nadciśnienie pierwotne może zależeć od czynników genetycznych. Jednym z takich przykładów jest Zespół Liddle’a, gdzie nadciśnienie wywołane jest przez mutacje jednego genu. Są to jednak na tyle rzadkie przypadki, że w praktyce klinicznej zasadniczo, nie bierze się tego pod uwagę [3].
Diagnostyka
Znając zatem czynniki ryzyka nadciśnienia tętniczego w następnej kolejności warto zwrócić uwagę na rozpoznanie choroby. Aby zdiagnozować chorobę aparatura powinna wskazywać 140 mm Hg ciśnienia skurczowego oraz 90 mmHg ciśnienia rozkurczowego co najmniej dwukrotnie podczas dwóch różnych i oddzielonych w czasie pomiarów.
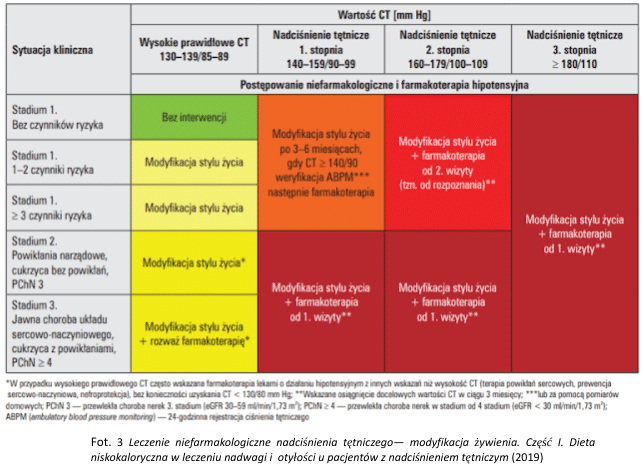
Klasyfikacja i podział nadciśnienia jest jednak znacznie bardzie rozbudowana i prezentuje się w następujący sposób:
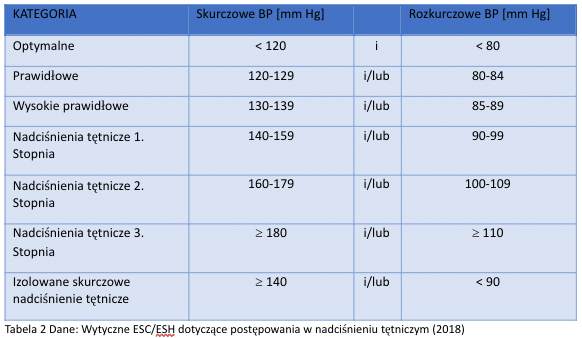
Pierwsze 2 poziomy są prawidłowe i nie wymaga żadnej interwencji medycznej. Wartości w przedziale 130-139 mmHg oraz 85-89 mmHg wskazują na wysokie ciśnienie prawidłowe. W tym wypadku pomimo, że nie jest to jeszcze nadciśnienie tętnicze należy oszacować ryzyko sercowo-naczyniowe na bazie skali SCORE oraz wdrożyć zmienię stylu życia, a w razie potrzeby zastosować niezbędną farmakoterapię. Wyższe piętra to już bezwzględnie rozpoznane nadciśnienie tętnicze, gdzie należy wdrożyć leki oraz zmianę stylu życia.
Pomiar nadciśnienia tętniczego
Aby wynik pomiaru był jak najbardziej wiarygodny, należy spełnić poniższe rekomendacje:
Przygotowanie pacjenta i warunków pomiaru
- pacjent przez pomiarem nie powinien pić kawy, palić papierosów oraz nie ćwiczyć na 30 minut przez pomiarem
- przed pomiarem pacjent powinien oddać mocz, aby nie odczuwać parcia na pęcherz
- na 5 minut przed pomiarem pacjent powinien siedzieć i możliwie się zrelaksować
- przez samym pomiarem, podczas pomiaru i zaraz po pomiarze zarówno pacjent jak i personel wykonujący pomiar nie powinni rozmawiać
- w pomieszczeniu gdzie wykonywany jest pomiar ciśnienia powinno być cicho oraz personel powinien zadbać o odpowiednią, komfortową temperaturę [8]
Pozycja pacjenta podczas pomiaru
Pacjent powinien znajdować się w wygodnej pozycji siedzącej. Plecy powinny być oparte o tylnie podparcie, ze stopami opartymi płasko na podłodze, niekrzyżowanymi, ugiętymi kolanami pod kątem prostym. Ramię pacjenta powinno spoczywać na stoliku, a przedramię powinno znajdować się na poziomie serca. [8]
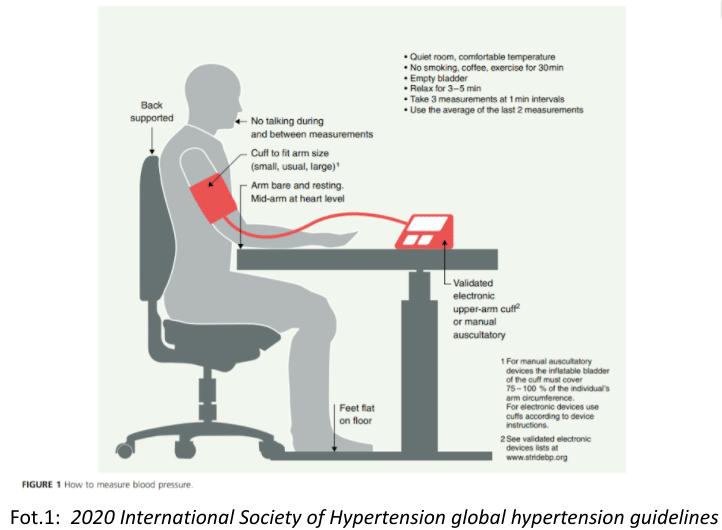
🔎 Jak ważne jest ustawienie w odpowiedniej pozycji? Powszechnie stosowane, nieprawidłowe pozycje ramienia podczas pomiaru ciśnienia krwi znacznie zawyżają wyniki, co może prowadzić do błędnej diagnozy nadciśnienia. Wspieranie ramienia na kolanach zawyża skurczowe ciśnienie krwi o 3,9 mm Hg, a rozkurczowe o 4,0 mm Hg, natomiast brak wsparcia ramienia z boku zawyża skurczowe ciśnienie krwi o 6,5 mm Hg, a rozkurczowe o 4,4 mm Hg [17].
Urządzenie
Powinno być certyfikowane, sprawne oraz regularnie kalibrowane. Należy regularnie dokonywać przeglądu aparatów domowych jak i szpitalnych [8].
Najstarszymi aparatami do pomiarów ciśnienia są urządzenia rtęciowe. Jednak od 2009 r. ze względu na toksyczność rtęci zostały one wycofane z użycia. Rtęć z ciśnieniomierzy nie jest groźna dla pacjenta, możliwość jej przedostania się poza urządzenie jest znikoma, jednak nieodpowiedzialna utylizacja zatruwa środowisko. Nie zmienia to faktu, że wciąg można korzystać z wyprodukowanych już ciśnieniomierzy rtęciowych, co jest praktykowane przez wielu lekarzy ponieważ są to aparaty czułe i dokładne. Pamiętajmy jednak o szczególnych zasadach utylizacji urządzeń rtęciowych, w razie zużycia się sprzętu. Następnymi aparatami są sfingomanometry ze wskaźnikami zegarowymi. Są one bardzo podobne w technice pomiaru do ciśnieniomierzy rtęciowych, jednak sprzęty zegarowe powinny być częściej kalibrowane. Kolejnymi i najbardziej aktualnymi są aparaty półautomatyczne i automatyczne. To właśnie one są najbardziej polecane do pomiarów domowych, przy czym lepiej wybierać te z mankietem na ramię niż te nadgarstkowe, ponieważ są bardziej dokładne, a większość aparatów nadgarstkowych nie przeszła walidacji. Ważnym aspektem jest, aby wybierając sprzęt do pomiarów domowych kierować się aktualną listę walidowanych aparatów, która dostępna jest na wielu stronach internetowych [9].
Mankiet urządzenia
Należy indywidualnie do obwodu ramienia pacjenta dostosowywać rozmiar mankietu, ponieważ zbyt małe mankiety zawyżają wyniki, a zbyt duże je zaniżają. Przy samodzielnym pomiarze, przy zakładaniu mankietu zawsze należy postępować zgodnie z zamieszczoną przy aparacie, instrukcją [8].
Protokół pomiarów
Na każdej wizycie należy dokonać 3 pomiarów z minutą przerwy między każdym z nich. Następnie z dwóch ostatnich pomiarów należy obliczyć średnią. Jednak jeśli pierwszy pomiar był wyższy niż 130/85 mmHg, dalsze pomiary nie są wymagane [7].
Interpretacja i diagnoza
Jeśli po co najmniej 2 wizytach lekarskich ciśnienie jest wyższe bądź równe 140/90 mm Hg jest to równoznaczne z rozpoznaniem nadciśnienia tętniczego. [8]
Typy nadciśnienia tętniczego
W diagnozowaniu nadciśnienia tętniczego trzeba być bardzo uważnym gdyż można bardzo łatwo się pomylić w diagnozie biorąc pod uwagę poniższe 2 sytuacje, kiedy u pacjentów występuje podwyższone ciśnienie krwi [10].
Nadciśnienie tętnicze maskowane
Termin odnosi się do sytuacji gdzie pacjenci w gabinecie lekarskim mają prawidłowe wartości ciśnienia tętniczego, a poza nim odnotowują nieprawidłowe, podwyższone wartości wskazujące na nadciśnienie [10].
„Syndrom białego fartucha”
W tym przypadku sytuacja jest dokładnie odwrotna. U nieleczonego pacjenta stwierdza się podwyższone wartości ciśnienia tętniczego podczas pomiarów w gabinecie lekarskim. Natomiast rejestrując ciśnienie poza gabinetem na przykład metodą ABPM (jest to 24-godzinny pomiar ciśnienia) wartości są prawidłowe. Jest to prawdopodobnie wynik reakcji stresowej, którą wywołuje u większości ludzi pobyt w gabinecie lekarskim i sama obecność lekarza. Jeśli poza gabinetowe pomiary są w normie, a te rejestrowane w gabinecie lekarskim są wysokie i wskazujące na nadciśnienie, wtedy diagnozuje się „nadciśnienie białego farucha” [10,11].
Nadciśnienie u kobiet w ciąży
Kolejny rodzaj nadciśnienia dotyczy kobiet w ciąży. Niestety z tym problemem zmaga się coraz więcej ciężarnych, na rok 2019 jest około 6-10% w Europie i Stanach Zjednoczonych [12].
Jest to poważne schorzenie, które stanowi bezpośrednie zagrożenie życia matki i dziecka. W ciąży możemy wyróżnić:
- Nadciśnienie przewlekłe pierwotne lub wtórne
- Nadciśnienie indukowane ciążą
- Stan przedrzucawkowy
- Nałożony stan przedrzucawkowy podczas przewlekłego nadciśnienia
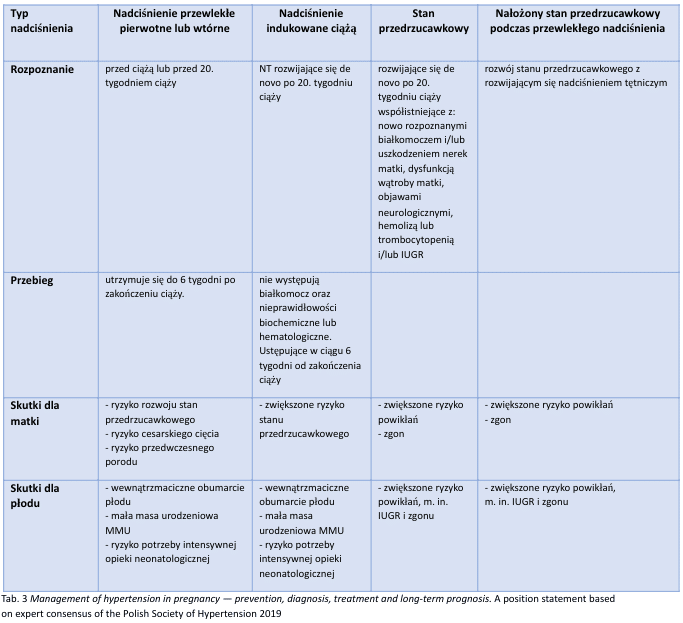
Wyróżnione typy nadciśnienia tętniczego w ciąży sprzyjają wystąpieniu małej masy urodzeniowej (MMU), zwiększa ryzyko nałożonego stanu przedrzucawkowego oraz przedwczesnego porodu. Wysokie wartości ciśnienia krwi mogą powodować przedwczesne oddzielenie łożyska, a także mogą skutkować, że noworodki wymagać będą intensywnej opieki i leczenia neonatologicznego. Nadciśnienie może być także przyczyną wewnątrzmacicznego obumarcia płodu.
Jednak najgroźniejszym powikłaniem rozwijającym się u matki jest stan przedrzucawkowy. Wtedy ryzyko wystąpienia powikłań groźnych dla matki i dziecka jest szczególnie wysokie. Natomiast jedną z przyczyn wzrastającej zachorowalności wyróżnia się coraz późniejsze decyzje o macierzyństwie wielu kobiet [12].
Nadciśnienie u dzieci
Fast foody czyli tak zwane szybkie jedzenie jest coraz bardziej powszechne w społeczeństwie. Żywność tam serwowana jest wysokoenergetyncza i mało wartościowa. Ponadto jest źródłem sodu, izomerów trans i nasyconych kwasów tłuszczowych. Jednak pomimo, że żywność ta jest szkodliwa dla zdrowia, zmieniający się model życia na coraz szybszy powoduje, że spożycie tego typu żywności wzrasta. Takie trendy odnotowuje się u dorosłych jak i dzieci i młodzieży, która coraz chętniej zamienia domowe dania na potrawy z barów szybkiej obsługi.
Z dostępnych badań wynika że produkty restauracji typu fast food dostarczają od 23% do nawet 53% zapotrzebowania na sól, w jednej porcji. Natomiast zjedzenie całej pizzy przekroczy normy o 44%.
W Polsce spożycie produktów typu fast food 1-2 razy w tygodniu deklarowało, w zależności od miejsca zamieszkania, od 40% do ponad 80% młodzieży w wieku do 14 lat. Trzy i więcej razy w tygodniu produkty fast food spożywało 33,2% uczniów warszawskich szkól w wieku 15-18 lat, a 1-2 w tygodniu kolejne 21,1% [13]
Wiąże się to bezpośrednio ze zwiększonym ryzykiem występowania otyłości, a co za tym idzie nadciśnienia, u dzieci i młodzieży. Pomimo, że najczęściej u dzieci diagnozowane jest nadciśnienie wtórne, związane z chorobami nerek lub serca, coraz częściej wśród populacji dzieci występuje nadciśnienie pierwotne, wywoływane przez epidemię otyłości. Dlatego bardzo ważnym elementem leczenia nadciśnienia u dzieci jest znalezienie jego przyczyny. Jeśli mamy do czynienia z nadciśnieniem pierwotnym, niezbędna jest redukcja nadwagi i otyłości oraz zmiana nawyków żywieniowych, podobnie jak u osób dorosłych [14].
Cel terapii i zasady leczenia
Najważniejszym celem jest zmniejszenie ciśnienia tętniczego i zminimalizowanie tym samym ryzyka zachorowania na choroby układu krążenia i nerek. „Skuteczne obniżenie ciśnienia tętniczego zmniejsza względne ryzyko zgonu (10–15%) i powikłań w układzie sercowo-naczyniowym (20%), a zwłaszcza udaru (35%) niewydolności serca (40%), a także opóźnia progresję choroby nerek” [2]
Jednak aby leczenie było jak najbardziej skuteczne i maksymalnie minimalizowało ryzyko sercowo-naczyniowe należy zmodyfikować pozostałe ważne czynniki wpływające na ciśnienie krwi. Są to m.in. redukcja masy ciała, obniżenie cholesterolu całkowitego, kwasu moczowego oraz rytmu serca.
Pierwszym nieodzownym krokiem w leczeniu nadciśnienia u osób chorych oraz u osób z podejrzeniem nadciśnienia tętniczego jest zmiana stylu życia. Obejmująca modyfikacje codziennych nawyków z zakresu diety, codziennej aktywności fizycznej oraz rzucenie nałogów. Dopiero jeśli te kroki nie przyniosą oczekiwanych rezultatów lub ryzyko sercowo-naczyniowe u pacjenta jest wysokie „lub jeśli stwierdza się nadciśnienie 3. stopnia (CT ≥ 180 i/lub 110 mm Hg) lub 2. stopnia (CT ≥ 160 i/lub 100 mm Hg) potwierdzonego kilkoma pomiarami, odpowiednio podczas jednej lub dwóch wizyt lekarskich, należy — obok postępowania niefarmakologicznego — niezwłocznie podjąć leczenie farmakologiczne, a pełną ocenę profilu ryzyka przeprowadzić w następnej kolejności” [11].

Leczenie niefarmakologiczne – pierwszy front walki z chorobą
Redukcja masy ciała – podaż energii
W zalecaniach Polskiego Towarzystwa Kardiologicznego pierwsze miejsce zajmuje dążenie do uzyskania należnej masy ciała między 23,0 – 25,0 BMI. Nawet 10-15% obniżenie masy ciała powoduje istotne zmniejszenie ciśnienia tętniczego. Jest to bardzo ważny krok, który powinien obejmować:
- edukację pacjenta w tym kierunku,
- określenie należnej masy ciała pacjenta i dziennego zapotrzebowania energetycznego (podaż energii na diecie redukcyjnej powinna być zmniejszona od 500 do 1000 kcal na dobę; konkretne wartości należy dostosowywać do każdego pacjenta indywidualnie, aby redukcja masy ciała nie była zbyt gwałtowna, co mogłoby przyczynić się do rezygnacji pacjenta z kuracji i szybkiego powrotu do wcześniejszej masy ciała),
- wskazanie produktów dozwolonych i niewskazanych dla pacjenta,
- przygotowanie wskazówek kulinarnych zarówno technik jak i samych przepisów,
- zalecić okresową kontrolę skutków zaleconej diety [15].
Redukcja spożycia soli
Spożycie soli kuchennej powinno być ograniczone do 5 g na dobę. Poprzez niedosalanie potraw oraz eliminację pokarmów bogatych w sód oraz usuniecie soli ze stołu.

Alternatywami dla soli mogą być:
- produkty zakwaszające i aromatyzujące takiej jak sok z cytryny, pomidorów, czosnku, szczypioru, cebuli i naturalnych soków owocowych i warzywnych,
- smak potraw można zmienić poprzez zastosowanie przypraw i ziół bez dodatku soli,
- ewentualną alternatywą dla zwykłej soli jest tzn. sól dietetyczna czyli niskosodowa sól, gdzie jony sodu zastępowane są jonami potasu.

Spożycie składników mineralnych potasu, magnezu i wapnia
Wiele badań wskazuje, że niedobór potas w diecie może mieć takie same skutki jak nadmiar sodu w posiłkach. Źródłem potasu są ziemniaki, owoce, warzywa, mięso, ryby i nasiona roślin strączkowych.
Podobnie jest z dietą ubogowapniową – niektóre badania wykazują, że sprzyja ona nadciśnieniu tętniczemu. Wapń przede wszystkim dostarczamy z produktów mlecznych, głównie z mleka i jego przetworów. Warto również zwrócić uwagę, że mak jest bardzo dobrym źródłem wapnia. Produkty bogate w magnez również korzystnie wpływają na samopoczucie pacjentów, obniżając ciśnienie tętnicze. Dobrym uzupełnieniem magnezu w diecie będzie woda mineralna magnezowo-wapniowa.
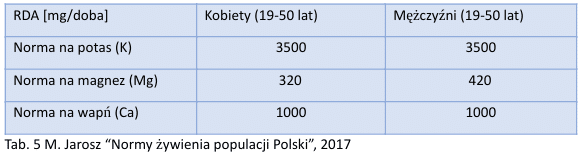
Zwiększenie aktywności fizycznej
Wszystkim osobom z nadciśnieniem tętniczym zaleca się również regularną aktywność fizyczną. Ruch może spowodować obniżenie ciśnienia nawet o 11 mm Hg. Najlepsze efekty przynoszą dyscypliny wytrzymałościowe. Zaleca się co najmniej 30-minutową codzienną aktywność fizyczną w formie biegu, jazdy na rowerze czy pływania. Aktywność fizyczna pomaga w redukcji nadwagi i otyłości, a także redukuje stres i zmniejsza ryzyko chorób układu krążenia [2,11].
Rzucenie nałogów
Alkohol proporcjonalnie wpływa na wartości ciśnienia tętniczego. Ponadto osłabia działanie leków hipotensyjnych i zwiększa ryzyko udarów. Należy także pamiętać, że alkohol to „puste kalorie”, dlatego ważne jest by ograniczyć jego spożycie do minimum.
Następnie palenie papierosów znacząco podwyższa ciśnienie krwi, rytm serca oraz zwiększa ryzyko sercowo-naczyniowe. Dlatego uporanie się z tym nałogiem stanowi istotny element terapii. Każdy pacjent powinien przynajmniej regularnie podejmować próbę rzucenia nałogu z ewentualną wspomagającą farmakoterapią, a najlepiej całkowicie rzucić palenie [2,11].

Podsumowanie
Nadciśnienie tętnicze jest niezwykle przebiegłą chorobą, dotykającą zarówno dzieci, młodzież, osoby dorosłe, a także kobiety w ciąży i osoby w podeszłym wieku. Z nadciśnieniem można normalnie żyć, nie zakłóca ono codziennego funkcjonowania ani nie boli. Jednak przez długie lata uszkadza naczynia tętnicze, co niesie za sobą poważne skutki w funkcjonowaniu układu krążenia. Aby zapobiegać szerzącej się epidemii nadciśnienia, wystarczy, że o siebie zadbamy. Zaczynając od codziennej zdrowej i pełnowartościowej diety, przez regularną aktywność fizyczną i kończąc na rzuceniu nałogów, które prowadzą do wielu groźnych chorób.

Bibliografia
- World Health Organization (2018) “Hypertension review”
- Polskie Towarzystwo Nadciśnienia tętniczego “Zasady postępowania w nadciśnieniu tętniczym- 2019 rok.”
- Narodowy Fundusz Zdrowia „NFZ o zdrowiu, Nadciśnienie tętnicze” 2019 pobrane z: https://www.nfz.gov.pl/aktualnosci/aktualnosci-centrali/raport-nfz-nadcisnienie-tetnicze,7352.html
- World Health Organization (2018). „Top 10 causes of death.”
- Więcek A, Januszewicz A, Szczepańska-Sadowska E, Narkiewicz, Prejbisz A, Cudnoch-Jędrzejewska A. „Nadciśnienie tętnicze w populacji ogólnej” (2015)
- Narodowy Fundusz Zdrowia (2019). „Otyłość- choroba wagi ciężkiej.” Pobrano z: https://www.nfz.gov.pl/aktualnosci/aktualnosci-centrali/otylosc-choroba-wagi-ciezkiej,7355.html
- M. Wąsowski, M. Walicka, E. Marcinowska-Suchowierska Otyłość – definicja, epidemiologia, patogeneza, 2013
- Journal of Hypertension „2020 International Society of Hypertension global hypertension guidelines”, 2020
- J. Gąsowski, A. Prejbisz,, W. Leśniak Nadciśnienie tętnicze (2019) Medycyna Praktyczna
- Krzysztof Rewiuk, dr hab. med. Jerzy Gąsowski „Nadciśnienie ukryte”, 2017
- Wytyczne ESC/ESH dotyczące postępowania w nadciśnieniu tętnicznym, 2018
- A. Prejbisz, P. Dobrowolski, Kosiński P et al. „Management of hypertension in pregnancy — prevention, diagnosis, treatment and long-term prognosis. A position statement based on expert consensus of the Polish Society of Hypertension”, Polish Cardiac Society and Polish Society of Gynecologists and Obstetricians, Arterial Hypertension. (2019)
- Instytut Żywienia i Żywności (2010) „Produkty fast food jako źródło soli w diecie dzieci i młodzieży” pobrano z: http://phie.pl/pdf/phe-2010/phe-2010-4-556.pdf
- D. Zwolińska (red.). (2015) Rekomendacje Polskiego Towarzystwa Nefrologii dziecięcej dotyczące postepowania z dzieckiem z powyższym ciśnieniem tętniczym Forum Medycyny Rodzinnej 2015
- E. Jabłoński, G. Heleniak, U. Kaźmierczak. Leczenie niefarmakologiczne nadciśnienia tętniczego— modyfikacja żywienia. Część I. Dieta niskokaloryczna w leczeniu nadwagi i otyłości u pacjentów z nadciśnieniem tętniczym (2019)
- E. Jabłoński, G. Heleniak, U. Kaźmierczak. Leczenie niefarmakologiczne nadciśnienia tętniczego— modyfikacja żywienia. Część II. Składniki mineralne: sód potas, wapń, i magnez w diecie osób z nadciśnieniem tętniczym (2019)
- Liu, H., Zhao, D., Sabit, A., Pathiravasan, C. H., Ishigami, J., Charleston, J., … & Brady, T. M. (2024). Arm Position and Blood Pressure Readings: The ARMS Crossover Randomized Clinical Trial. JAMA Internal Medicine.
- Data pierwotnej publikacji artykułu: 12.11.2020
- Data ostatniej aktualizacji o wyniki badań: 11.10.2024







