
Cukrzyca jest chorobą metaboliczną charakteryzującą się hiperglikemią, wynikającą z defektu wydzielania lub działania insuliny. Typowymi jej objawami są polidypsja, czyli nadmierne odczuwanie pragnienia, poliuria – wielomocz, utrata masy ciała, senność, zmęczenie oraz postępujące odwodnienie. Podstawową metodą leczenia cukrzycy typu 1 jest insulinoterapia prowadzona przez wielokrotne wstrzyknięcia insuliny lub za pomocą stałego podskórnego wlewu osobistą pompą insulinową. W leczeniu cukrzycy typu 1. dąży się do wyrównania i kontrolowania stałego poziomu cukru we krwi.
Ten typ cukrzycy należy do najczęstszych zaburzeń endokrynologicznych. Dostosowanie schematu żywienia u pacjentów z cukrzycą może spowodować koncentrację wyłącznie na diecie i kontroli wagi, co powoduje częstsze występowanie zaburzeń odżywiania u tych pacjentów. Diabulimia jest zaburzeniem odżywiania specyficznym dla pacjentów z cukrzycą, charakteryzującym się ograniczaniem i / lub pomijaniem podawania insuliny.

Problemy osób z cukrzycą
Osoby chorujące na cukrzycę muszą regularnie kontrolować poziom cukru we krwi (glikemii), przestrzegać zasad zdrowego żywienia z ograniczeniem cukrów prostych oraz stosować insulinoterapię. Powoduje to zmianę w stylu ich dotychczasowego życia, co wiąże się z częstszym występowaniem trudności natury emocjonalnej. U wielu osób obserwuje się także epizody depresyjne.
Większość pacjentów, u których pojawia się Cukrzyca t. 1. to dzieci i młodzież, lecz niezaprzeczalnie ten typ cukrzycy może wystąpić w każdym wieku. Koniecznością jest stałe monitorowanie poziomu glukozy we krwi, aby odpowiednio regulować jej stężenie, co ma wpływ na późniejsze reakcje, zachodzące w organizmie chorego, na jego zdrowie w rozumieniu krótko- jaki długoterminowym.
Cukrzyca typu 1., zdiagnozowana w wieku młodzieńczym, czyli u osób, które wciąż rozwijają się i kształtują swoją osobowość, można zauważyć liczne problemy natury emocjonalnej, oraz te związane z nieprawidłowym postrzeganiem i zaburzonym wizerunkiem samego siebie, związane właśnie z postawioną diagnozą. Częstymi zabiegami, aby skontrolować masę ciała jest wzmożona aktywność fizyczna, kontrola masy ciała, aby przezwyciężyć niezadowolenie z własnego wyglądu, celowe pomijanie dawek insuliny oraz typowe dla bulimii stosowanie środków przeczyszczających oraz naprzemienne głodówki wraz z epizodami objadania się.
Tabela 1: Opracowanie własne na podstawie: Kowalik, A., L. Wronka, and B. Sinska. „Diabulimia – niespecyficzne zaburzenia odżywiania w cukrzycy typu 1. „Żywienie Człowieka i Metabolizm”
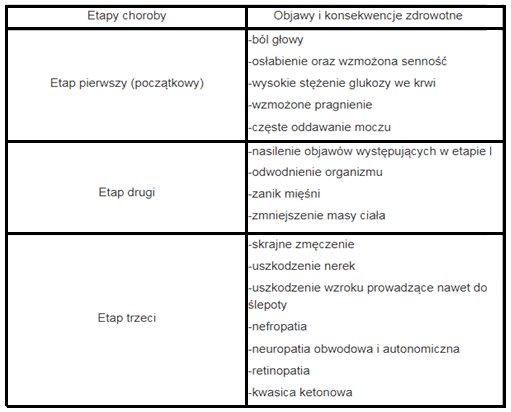
Opis przypadku
17-letnia pacjentka, od 10 lat leczona z powodu cukrzycy typu 1. (od 4 lat używała osobistej pompy insulinowej), została przyjęta na Oddział Kliniczny Psychiatrii i Psychoterapii Wieku Rozwojowego (OKPiPWR) w Centrum Pediatrii w Sosnowcu z powodu wywołanej celowo hiperglikemii, która wynikała z pomijania dawek insuliny. Młoda dziewczyna była wcześniej wielokrotnie hospitalizowana, ponieważ rozpoznano u niej kwasicę ketonową oraz stan niewyrównanej glikemii. Z przeprowadzonego wywiadu lekarskiego i żywieniowego wynikało, iż pacjentka od około dwóch lat intensywnie się odchudzała.
Aby uzyskać zamierzony efekt utraty masy ciała od roku stosowała głodówki, które skutkowały epizodycznym objadaniem się, co w przypadku rozpoznanego schorzenia jest częstym zjawiskiem, ponieważ diabulimia powiązana jest ściśle z bulimią i jej typowymi i charakterystycznymi objawami. Ponadto (co również jest częstym procederem) pacjentka używała środków przeczyszczających, a aby uzyskać znaczny spadek wagi pomijała niektóre dawki insuliny. Celowo nie prowokowała wymiotów, ale przy tak wysokiej glikemii następowały one samoistnie. Wszystkie te „zabiegi”, które stosowała dziewczyna doprowadziły do spadku masy ciała o 13 kg w ciągu dwóch lat. Przy przyjęciu wskaźnik masy ciała (BMI) wynosił 17,7 kg/m2.
Pacjentka była uczennicą I klasy liceum. Mieszkała w domu z matką i 15-letnim bratem. Ojciec odszedł z domu po jej urodzeniu. Nie utrzymywał kontaktów z dziećmi. Rozwój pacjentki, według relacji matki, przebiegał prawidłowo. W jej rodzinie nikt nie chorował na cukrzycę typu 1. Pacjentka miała zaburzony obraz własnego ciała.
Rozpoznanie

U pacjentki rozpoznano epizod depresyjny umiarkowany. Spełniała również kryteria diagnostyczne bulimii psychicznej – miała epizody żarłoczności polegające na przyjmowaniu dużych ilości pokarmów w krótkim czasie. Ponadto próbowała przeciwdziałać tuczącym skutkom pokarmów, stosując okresowe głodówki, nie przyjmując niektórych dawek insuliny (diabulimia) oraz prowokując wymioty.
Czym więc jest diabulimia?
- Diabulimia jest zaburzeniem odżywiania, w którym pacjenci z cukrzycą typu 1. świadomie, w celu utraty wagi, podają sobie mniej insuliny, niż potrzebują.
- U osób tych nadmiar glukozy krąży we krwi (dochodzi do hiperglikemii). Glukoza ta jest jednak niedostępna dla komórek jako materiał energetyczny.
- Po przekroczeniu stężenia we krwi 180 mg/dl glukoza jest wydalana z moczem (glikozuria). Glikozuria jest przyczyną znacznej utraty kalorii (4,1 kcal na każdy gram wydalonej glukozy).
- Dla wielu diabetyków niepodawanie sobie insuliny jest metodą odchudzania się, mimo iż takie działanie przyspiesza rozwój powikłań w przebiegu cukrzycy i zwiększa ryzyko zgonu.
- Osoby z diabulimią (jak opisywana pacjentka), nie podając sobie insuliny, mogą spowodować rozwój kwasicy ketonowej, co doprowadza do znacznej utraty masy ciała oraz wymiotów. Nieleczona kwasica ketonowa może doprowadzić do śpiączki, a nawet śmierci.
Funkcjonowanie pacjentki na oddziale
Na oddziale pacjentka została objęta kontraktem terapeutycznym – uzyskiwała przywileje w postaci spacerów z rodziną, przepustek itp. w przypadku braku objawów (stosowania głodówek, objadania się, niepodawania sobie dawek insuliny, stosowania środków przeczyszczających, prowokowania wymiotów) oraz traciła je, kiedy nie dostosowywała się do ustaleń kontraktu. Ponadto pacjentka miała regularnie kontrolowaną glikemię. W obecności personelu medycznego podawała sobie bolusy insuliny.
Dokonywano również kontroli pojemności pompy insulinowej pacjentki rano i wieczorem – sprawdzano, czy została podana właściwa ilość jednostek insuliny. W leczeniu zastosowano sertralinę. Pacjentkę objęto oddziaływaniami psychoterapeutycznymi.
Relacja terapeutyczna
Pacjentka początkowo deklarowała chęć współpracy. Jednak w kontakcie widoczne były u niej silne mechanizmy oporu, trudności w symbolizacji znaczenia objawów.
W swojej postawie prezentowała dwie skrajności: od absolutnego niezrozumienia prób konfrontacji i interpretacji oraz ich negowania (poprzez racjonalizację zachowań) po bezkrytyczne i pozbawione wglądu przyjmowanie przekazywanych treści. U dziewczyny obserwowano mechanizmy obronne typu: zaprzeczanie, racjonalizacja.

Opis przypadku – podsumowanie i wnioski
Pacjentka prezentowała deficyt w obszarze symbolizacji swoich trudności. Skutkowało to używaniem własnego ciała do rozładowywania powstających napięć oraz silnych racjonalizacji w swych wypowiedziach. Podejmując zachowania autoagresywne, prowadziła nieświadomy dialog z obiektem matczynym przepełniony silną złością i agresją wynikającą z lęku przed utratą obiektu. Jednocześnie brak obecności ojca w jej życiu, przeżywanie brata jako „wspaniałego” mężczyzny i lepszego dziecka (pozbawionego defektu, jakim dla dziewczynki była jej choroba) wpływało na zaniżone poczucie własnej wartości, doświadczanie zazdrości i zawiści.
Stosowane diety oraz niewłaściwe dawkowanie insuliny miały na celu zaprzeczać chorobie, chronić przed zranieniem narcystycznym oraz były obroną przed depresyjnością, spowodowaną utratą wyidealizowanego obrazu siebie w okresie dorastania i konfrontowania się z ograniczeniami wynikającymi z choroby.
Co się dzieje w organizmie osoby z nieleczoną diabulimią?
- Gdy komórki (z racji braku insuliny) nie mogą wykorzystać glukozy w postaci materiału energetycznego, dochodzi do glikozurii (gdy stężenie glukozy we krwi przekroczy 180 mg/dl).
- Wydalanie glukozy z moczem staje się przyczyną utraty energii (ok. 4,1 kcal/g wydalonego cukru z moczem).
- Dodatkowo, z powodu braku podaży insuliny, dochodzi w organizmie do uwalniania do osocza zwiększonych ilości wolnych kwasów tłuszczowych. Następnie rozwija się ketoza.
- Rozwija się kwasica ketonowa, obserwuje się wzmożony katabolizm białek.
- Masa ciała pacjenta zmniejsza się (co jest głównym celem ww. działań chorego z diabulimią). Dodatkowo pacjent cierpi na nudności i wymioty.
Podsumowanie
Dziś wiadomo, że większą częstotliwością na zachorowanie na diabulimię charakteryzują się dziewczęta z cukrzycą typu 1, porównując do innych równieśników bez rozpoznaniej tej choroby. Zaburzenia odżywiania, w które wchodzi również diabulimia, wymaga złożoności leczenia oraz odpowiedniego zespołu medycznego. W jego skład powinny wchodzić przede wszystkim: endokrynolog, dietetyk oraz psycholog / psychiatra (nie pomijając różnież standardowego składu zespołu medycznego). Kluczową kwestią jest wczesna diagnoza i natychmiastowe rozpoczęcie leczenia. Zaburzenia odżywiania u pacjentów z cukrzycą typu 1, należą do jednych z najcięższych i najbardziej złożonych problemów.
Podsumowując, diabulimia jest bardzo poważną chorobą, której nie należy bagatelizować. Osoby chore na cukrzycę muszą być świadome konsekwencji, do których prowadzi zaniedbywanie leczenia. Celowe unikanie terapii insulinozależnej może prowadzić nie tylko do utraty masy ciała, (do której dążą chorzy), ale w szczególności do bardzo poważnych skutków zdrowotnych. Zbyt długi okres pomijania dawek insuliny może w konsekwencji doprowadzić do śpiączki a nawet śmierci chorego.
Bibliografia:
1. Kowalik, A., L. Wronka, and B. Sinska. „Diabulimia – niespecyficzne zaburzenia odżywiania w cukrzycy typu 1”; Żywienie Człowieka i Metabolizm.
2. Mehmet Fatih Kınık,Ferda Volkan Gönüll; Department of Child and Adolescent Psychiatry, „Diabulimia, a Type I diabetes mellitus-specific eating disorder”. Turkish Archives of Pediatrics, 2017 March; 52(1): 46–49.
3. Hacia S., Cichoń L., Nowak M., „Zachowania autoagresywne u pacjentek chorujących na cukrzycę typu 1 leczonych na oddziale klinicznym psychiatrii i psychoterapii wieku rozwojowego – opis przypadków”, Psychiatr. Pol. 2013; 47(5): 887–896.
4. Larrañaga A., García-Mayor R., „Disordered eating behaviors in type 1 diabetic patients”, World Journal of Diabetes, 2011 November 15; 2(11): 189–195.







