Otyłość gynoidalna nazywana bywa również otyłością pośladkowo-udową, obwodową lub typem „gruszki”. Jest to rodzaj otyłości, w której nadmiar tkanki tłuszczowej odkłada się w pośladkach i udach [1]. Sylwetka osoby o typie „gruszki” charakteryzuje się podkreślonym zarysem ciała wokół bioder i pośladków, pełnymi udami oraz szczupłą talią.

Spis treści:
- Jak rozpoznać otyłość gynoidalną?
- Przyczyny
- Konsekwencje zdrowotne
- Leczenie
- Profilaktyka choroby
- Podsumowanie
- Bibliografia
Jak rozpoznać otyłość gynoidalną?
Do jednoznacznego stwierdzenia otyłości pośladkowo-udowej posłużą nam wskaźniki antropometryczne takie jak:
Wskaźnik WHR
Za najlepszą i najbardziej użyteczną metodę pozwalającą na ocenę rozmieszczenia nadmiaru tkanki tłuszczowej uznaje się prosty wskaźnik antropometryczny- WHR (waist-hip ratio)[2].
Wyliczamy go na podstawie następującego wzoru:
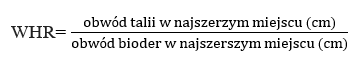
Gdy wynik jest niższy niż 0,8 u kobiet oraz 1,0 u mężczyzn mamy do czynienia z otyłością gynoidalną [1].
Wskaźnik ten ma zastosowanie jedynie u osób otyłych lub z nadwagą. Zatem, przed jego zastosowaniem, należy obliczyć BMI (Body Mass Index) ze wzoru:
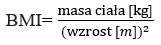
Warto również pamiętać, że wskaźnik ten nie jest adekwatny dla kobiet w ciąży.
Przyczyny. Wybrane czynniki ryzyka rozwoju otyłości gynoidalnej
Otyłość jest chorobą przewlekłą, o skomplikowanej i wieloaspektowej etiologii. Istnieje złożony związek między czynnikami biologicznymi, psychologicznymi oraz środowiskowymi. Jak dotąd, nie wszystkie z nich zostały dokładnie poznane i opisane.
Czynniki biologiczne wpływające na rozwój otyłości gynoidalnej
Skłonność do odkładania tkanki tłuszczowej w określonych partiach ciała uwarunkowana jest między innymi przez płeć. Mężczyźni mają większe predyspozycje do akumulacji nadmiaru tkanki tłuszczowej w obrębie brzucha, kobiety zaś w obszarze pośladków i ud. Mechanizmy opierające się na dymorfizmie płciowym, odpowiadające za dystrybucje tkanki tłuszczowej, są głównie zależne od hormonów płciowych [3].
Istotne jest również pochodzenie etniczne. Badania wykazały, iż mieszkańcy Azji Południowej posiadają większy obwód talii, WHR oraz ilość wisceralnej tkanki tłuszczowej w porównaniu do Europejczyków. Przekłada się to na wyższą częstotliwość występowania wśród Azjatów otyłości brzusznej [4].
Czynniki środowiskowe przyczyniające się do rozwoju otyłości gynoidalnej
Aspektem pełniącym znaczącą funkcję w rozwoju otyłości jest styl życia. Kluczowym jego elementem jest nieprawidłowy sposób żywienia:
- dieta dostarczająca nadmierne ilości energii w stosunku do zapotrzebowania organizmu
- posiłki złożone z produktów o wysokim stopniu przetworzenia
- jadłospis ubogi w warzywa i owoce
- dieta obfita w cukry proste i nasycone kwasy tłuszczowe
Kolejną ważną składową mającą znaczenie jest aktywność fizyczna. Brak lub niedostateczna ilość ruchu oraz siedzący tryb życia przyczynia się do kształtowania otyłości [5]. Dodatkowo wszystko to potęgują ryzykowne dla zdrowia nawyki. Wśród nich między innymi zbyt mała ilość snu, palenie papierosów oraz spożywanie alkoholu.
Konsekwencje zdrowotne. Czym grozi otyłość gynoidalna?
Niezależnie od rodzaju otyłości, przypadłość ta nie pozostaje obojętna dla zdrowia. Wiele chorób i stanów patologicznych jest bezpośrednio spowodowanych nieprawidłową lub nadmierną akumulacją tkanki tłuszczowej. Otyłość gynoidalna nie jest tak niebezpieczna, jak androidalna. Mimo to niesie ryzyko rozwinięcia się wielu jednostek chorobowych [6-8]. Do tych najczęściej występujących należą [5,9,10]:
- zwyrodnienia stawów biodrowych i kolanowych,
- żylaki podudzi,
- problemy psychospołeczne,
- schorzenia dróg żółciowych,
- choroby układu krążenia,
- choroby wątroby,
- bezdech senny,
- nowotwory
Te, jak i inne niewymienione choroby, bezpośrednio związane z otyłością, zmniejszają jakość życia. W konsekwencji mogą doprowadzić nawet do przedwczesnego zgonu.
Leczenie
Podstawą leczenia otyłości jest kompleksowa modyfikacja stylu życia, oparta na stopniowym i konsekwentnym wprowadzaniu zmian. Główne założenia terapii obejmują zwiększenie aktywności fizycznej, zmianę nawyków żywieniowych oraz ograniczenie ilości energii dostarczanej z pożywieniem. Gdy metoda ta nie przynosi oczekiwanych rezultatów, konieczne może okazać się zastosowanie farmakoterapii bądź zabiegu bariatrycznego. Leczenie otyłości jest procesem długotrwałym i żmudnym, ponieważ wymaga zmiany nawyków wypracowywanych przez wiele lat.
Dieta
Najpowszechniejszą metodą leczenia otyłości jest dietoterapia. Wprowadzenie prawidłowo zbilansowanej diety redukcyjnej pozwala na stopniową utratę nadmiernej masy ciała od 0,5 do 1 kg na tydzień. Aby to osiągnąć, należy ograniczyć podaż energii o 500-1000 kcal dziennie względem zapotrzebowania. Już 10% ubytku masy ciała niesie korzyści w postaci poprawy stanu zdrowia oraz samopoczucia.
Plan żywieniowy powinien być indywidualnie dobrany do pacjenta, po uwzględnieniu m.in. przebytych lub aktualnych chorób, poziomu aktywności fizycznej, obecnych parametrów czy też alergii oraz nietolerancji pokarmowych. Dzięki opiece osoby wykwalifikowanej- dietetyka– proces redukcji masy ciała może przebiegać w sposób bezpieczny i kontrolowany[11-13].
Aktywność fizyczna i ćwiczenia
W leczeniu otyłości konieczne jest również zwiększenie aktywności fizycznej. Wysiłek ruchowy powinien być dostosowany do potrzeb i możliwości chorego. Rekomendowane formy aktywności to ćwiczenia siłowe i aerobowe o umiarkowanej intensywności tj. spacery, szybki marsz, nordic walking, jazda na rowerze, pływanie bądź ćwiczenia w wodzie. Przeciwwskazaniem do leczenia ruchem jest niewyrównana niewydolność krążenia, niestabilna choroba wieńcowa czy niewydolność oddechowa. Pod szczególnym nadzorem specjalistów ćwiczenia powinny wykonywać osoby z BMI >40 [14-16].
Profilaktyka choroby. Jak zapobiegać akumulacji tkanki tłuszczowe?
Niepodważalnie- lepiej zapobiegać niż leczyć. Aby uniknąć rozwoju otyłości, należy zminimalizować negatywny wpływ czynników modyfikowalnych, do których należy styl życia. Ułatwią to następujące wskazówki:
- Spożywaj częściej, ale mniejsze i urozmaicone posiłki, tak by wraz z nimi dostarczać organizmowi substancje odżywcze.
- Wybieraj produkty bogate w błonnik (warzywa, owoce, pełnoziarniste produkty zbożowe np. pieczywo pełnoziarniste, makaron pełnoziarnisty, ryż brązowy, płatki owsiane, gruboziarniste kasze, nasiona roślin strączkowych np. soczewicę, ciecierzycę, groch, fasolę). W Twojej codziennej diecie powinno się znaleźć minimum 5 porcji warzyw (1 porcja to np. 1 średni pomidor, 1/2 dużej papryki lub 1 szklanka warzyw liściastych). Postaraj się, aby znalazły się one w każdym z trzech głównych posiłków.
- Ogranicz spożywanie produktów wysokoprzetworzonych, wysokokalorycznych, bogatych w tłuszcze (szczególnie tłuszcze nasycone), sól kuchenną, cukier.
- Pamiętaj o odpowiednich technikach kulinarnych. Wskazane jest gotowanie, gotowanie na parze, duszenie bez wcześniejszego obsmażania, pieczenie w folii lub rękawie termicznym.
- Pij wodę, co najmniej 1,5 do 2 l na dobę. Zamiast słodzonych napojów gazowanych, wybieraj wodę.
- Zwiększ aktywność fizyczną do 150-300 minut/ tydzień umiarkowanego wysiłku lub 75–150 minut treningu o dużej intensywności. Dwa lub więcej razy w tygodniu wykonuj ćwiczenia zwiększające siłę mięśni i wytrzymałość [17].
- Ogranicz stres. Jeżeli jest on nieunikniony, zapoznaj się z technikami relaksacyjnymi np. technikami oddechowymi. Poszukaj własnej metody, która pozwoli w sytuacjach stresowych rozładować napięcie i poprawić sobie nastrój.
- Zadbaj o odpowiednią długość i jakość snu.
- Unikaj używek (nikotyna, alkohol, środki psychoaktywne).
Podsumowanie
Otyłość to globalny problem zdrowotny przybierający postać epidemii. Światowa Organizacja Zdrowia przewiduje, że w 2030 roku 30% zgonów na świecie będzie spowodowanych chorobami cywilizacyjnymi, w tym otyłością. Pomimo iż otyłość pośladkowo- udowa nie jest tak samo niebezpieczna,jak brzuszna, może prowadzić do nieodwracalnych skutków zdrowotnych. Aby temu zapobiec, konieczne jest wdrożenie odpowiednich działań na rzecz profilaktyki. Do nich należy m.in. stosowanie się do modelu zdrowego żywienia, regularna aktywność fizyczna, dbałość o sen i redukcja napięcia wywołanego stresem.
Bibliografia:
- Suchodolska, P., & Orkusz, A. (2018). Otyłość – przyczyny, rodzaje, leczenie, skutki. Nauki Inżynierskie i Technologie. Prace Naukowe Uniwersytetu Ekonomicznego we Wrocławiu, 65–79. https://doi.org/10.15611/nit.2018.4.04
- Akpinar, E., Bashan, I., Bozdemir, N., & Saatci, E. (2007). Which is the best anthropometric technique to identify obesity: body mass index, waist circumference or waist-hip ratio?. Collegium antropologicum, 31(2), 387–393.
- Karastergiou, K., Smith, S. R., Greenberg, A. S., & Fried, S. K. (2012). Sex differences in human adipose tissues – the biology of pear shape. Biology of sex differences, 3(1), 13. https://doi.org/10.1186/2042-6410-3-13
- Camilleri, G., Kiani, A. K., Herbst, K. L., Kaftalli, J., Bernini, A., Dhuli, K., Manara, E., Bonetti, G., Stuppia, L., Paolacci, S., Dautaj, A., & Bertelli, M. (2021). Genetics of fat deposition. European review for medical and pharmacological sciences, 25(1 Suppl), 14–22. https://doi.org/10.26355/eurrev_202112_27329
- Meldrum, D. R., Morris, M. A., & Gambone, J. C. (2017). Obesity pandemic: causes, consequences, and solutions-but do we have the will?. Fertility and sterility, 107(4), 833–839. https://doi.org/10.1016/j.fertnstert.2017.02.104
- Pinkhasov, B. B., Selyatitskaya, V. G., Deev, D. A., Kuzminova, O. I., & Astrakhantseva, E. L. (2019). HORMONAL REGULATION OF CARBOHYDRATE AND FAT METABOLISM IN WOMEN WITH DIFFERENT OBESITY TYPES IN THE FOOD DEPRIVATION TEST.Acta endocrinologica (Bucharest, Romania : 2005), 15(3), 355–359. https://doi.org/10.4183/aeb.2019.355
- Karastergiou, K., Smith, S. R., Greenberg, A. S., & Fried, S. K. (2012). Sex differences in human adipose tissues – the biology of pear shape. Biology of sex differences, 3(1), 13. https://doi.org/10.1186/2042-6410-3-13
- Selyatitskaya, V. G., Pinkhasov, B. B., Karapetyan, A. R., & Kuzminova, O. I. (2015). Adipokiny i risk razvitiya metabolicheskikh narushenii pri raznykh tipakh ozhireniya u zhenshchin [Adipokines and a risk for metabolic disturbances in different types of female obesity]. Terapevticheskii arkhiv, 87(10), 80–84. https://doi.org/10.17116/terarkh2015871080-84
- Fukaya, E., Flores, A. M., Lindholm, D., Gustafsson, S., Zanetti, D., Ingelsson, E., & Leeper, N. J. (2018). Clinical and Genetic Determinants of Varicose Veins. Circulation, 138(25), 2869–2880. https://doi.org/10.1161/CIRCULATIONAHA.118.035584)
- WHO: Obesity and overweight. Fact sheet No. 311 September 2006; http://www.who.int/mediacentre/factsheets/JSs311/en/index.html.
- Hainer, V., Stich, V., Kunesová, M., Parízková, J., Zák, A., Wernischová, V., & Hrabák, P. (1992). Effect of 4-wk treatment of obesity by very-low-calorie diet on anthropometric, metabolic, and hormonal indexes. The American journal of clinical nutrition, 56(1 Suppl), 281S–282S. https://doi.org/10.1093/ajcn/56.1.281S
- Keller, U., van der Werf, H., & Stohler, R. (1989). Evaluation und Behandlung der Adipositas in der Praxis [Evaluation and treatment of obesity in clinical practice]. Therapeutische Umschau. Revue therapeutique, 46(5), 297–308.
- Serra, M. C., Beavers, D. P., Henderson, R. M., Kelleher, J. L., Kiel, J. R., & Beavers, K. M. (2019). Effects of a Hypocaloric, Nutritionally Complete, Higher Protein Meal Plan on Regional Body Fat and Cardiometabolic Biomarkers in Older Adults with Obesity. Annals of nutrition & metabolism, 74(2), 149–155. https://doi.org/10.1159/000497066
- Ramírez-Vélez, R., Izquierdo, M., Castro-Astudillo, K., Medrano-Mena, C., Monroy-Díaz, A. L., Castellanos-Vega, R., Triana-Reina, H. R., & Correa-Rodríguez, M. (2020). Weight Loss after 12 Weeks of Exercise and/or Nutritional Guidance Is Not Obligatory for Induced Changes in Local Fat/Lean Mass Indexes in Adults with Excess of Adiposity. Nutrients, 12(8), 2231. https://doi.org/10.3390/nu12082231
- Karen Wallman, Lauren A. Plant, Bronwyn Rakimov & Andrew J. Maiorana(2009) The Effects of Two Modes of Exercise on Aerobic Fitness and Fat Mass in an Overweight Population, Research in Sports Medicine, 17:3, 156-170, DOI: 1080/15438620903120215
- Cavalcante, E. F., Ribeiro, A. S., do Nascimento, M. A., Silva, A. M., Tomeleri, C. M., Nabuco, H., Pina, F., Mayhew, J. L., Da Silva-Grigoletto, M. E., da Silva, D., Fleck, S. J., & Cyrino, E. S. (2018). Effects of Different Resistance Training Frequencies on Fat in Overweight/Obese Older Women. International journal of sports medicine, 39(7), 527–534. https://doi.org/10.1055/a-0599-6555
- World Health Organization 2020; ,,Who Guidelines on physical activity and sedentary behaviour’’.