
Do nieswoistych chorób zapalnych jelit (NZJ) zaliczamy Wrzodziejące Zapalenie Jelita Grubego (WZJG) oraz Chorobę Leśniowskiego-Crohna (ChLC). Zachorowalność na obydwie jednostki wciąż rośnie, a szczyt przypada na 20-40 rok życia. Przyczyny chorób nie są do końca poznane, chociaż każdy rok przynosi nowe odpowiedzi – wiemy już o niektórych mutacjach genetycznych, czy wpływie mikrobiomu jelitowego na rozwój NZJ. Ze względu na złożony przebieg choroby, różne objawy i odpowiedzi pacjentów na leczenie, trudno jest znaleźć złoty środek. Przede wszystkim należy do każdego podchodzić indywidualnie i dokładnie obserwować wszelkie zmiany, jakie zachodzą na skutek wprowadzonej terapii.
Rolą dietetyka będzie odpowiednia edukacja żywieniowa pacjentów, a także dobranie diety, która wspomoże leczenie, odżywi pacjenta, a co najważniejsze – nie spowoduje pogorszenia jego stanu. Dlatego ważne jest rozróżnienie na leczenie żywieniowe w okresach zaostrzenia i remisji choroby.
Choroba Leśniowskiego-Crohna
Epidemiologia
Największa zachorowalność obserwuje się w krajach wysoko rozwiniętych, zwłaszcza w Azji i Europie Zachodniej. Chorują osoby młode, w wieku 15-25 lat. W Polsce jest obecnie około 6200 chorych.
Przyczyny
Do zmian chorobowych prowadzą czynniki genetyczne i środowiskowe. Najlepiej poznanym genem jest ten, o nazwie NOD2/CARD15, zlokalizowany na chromosomie 16. Odpowiada za prawidłową odpowiedz organizmu na antygeny bakteryjne. Wiąże się z tym inny czynnik – stan „flory” bakteryjnej jelit. U osób chorych przeważają bakterie z rodzaju Enterobacteriaceae, Shigella, Salmonnela, Pseudomonas, zmniejsza się natomiast udział Firimicutes, Prevotella, Actinobacterium, Lactobacillus i niektórych gatunków Clostridium.
Choroba rozpoczyna się zapaleniem krypt jelitowych, dalej może dochodzić do owrzodzenia, włóknienia ścian, powstawania ropni i przetok. Choroba Crohna może dotyczyć każdego miejsca układu pokarmowego, od jamy ustnej aż po odbyt, jednak najczęściej zmiany chorobowe dotyczą jelita krętego i jelita grubego.
Rozpoznanie
Podstawą rozpoznania jest badanie histopatologiczne pobranych wycinków, gdyż objawy są mało charakterystyczne. Zależą one od lokalizacji zmian zapalnych, a do najczęstszych należą bóle brzucha, biegunki, brak apetytu, anemia. Wraz z nasileniem choroby zaczyna dochodzić do zaburzeń wchłaniania i objawów charakterystycznych dla określonych niedoborów, niedożywienia i wyniszczenia organizmu.
Leczenie
Pacjenci zazwyczaj przyjmują aminosalicylany (sulfasalazynę i mesalazynę) oraz sterydy, niekiedy niezbędna jest interwencja chirurgiczna. W czasie leczenie należy wyedukować pacjenta o możliwych powikłaniach, zmianie stylu życia i żywieniu. Chorzy bezwzględnie muszą zrezygnować z palenia papierosów i ograniczyć przyjmowanie niesteroidowych leków przeciwzapalnych (NLPZ), gdyż oba czynniki pogarszają przebieg choroby i rokowania. W zakresie diety należy również wspomnieć o możliwych interakcjach.
Żywienie w ChLC
Leczenie żywieniowe polega na zbliasnowaniu diety w oparciu o zapotrzebowanie organizmu i uzupełnienie niedoborów, które występują u większości pacjentów.
| Niedobory żywieniowe | Przyczyny |
| Energia | Brak łaknienia, ból podczas jedzenia, nasilony katabolizm |
| Białko | Utrata białka przez przewód pokarmowy |
| Witamina D i K | Niedobór soli kwasów żółciowych |
| Żelazo | Zmniejszenie spożycia i wchłaniania, utrata z krwią |
| Kwas foliowy | Zaburzenia wchłaniania, zażywanie sulfasalyzny |
| Witamina C | Zmniejszenie spożycia warzyw i owoców |
| Witamina B12 | Resekcja końcowego odcinka jelita krętego |
| Wapń, magnez, cynk | Zaburzenie wchłaniania, biegunki, zmniejszenie spożycia |
| Sód, potas | Biegunki, wymioty |
Leczenie żywieniowe w remisji
W okresie pełnej remisji, gdy nie występuje zespół złego wchłaniania, zazwyczaj nie mamy do czynienia z niedoborami. Dieta powinna być wtedy jak najbardziej podobna do diety zdrowej populacji, z uwzględnieniem wydatków energetycznych, wynikających z trybu życia i podejmowanej aktywności fizycznej.
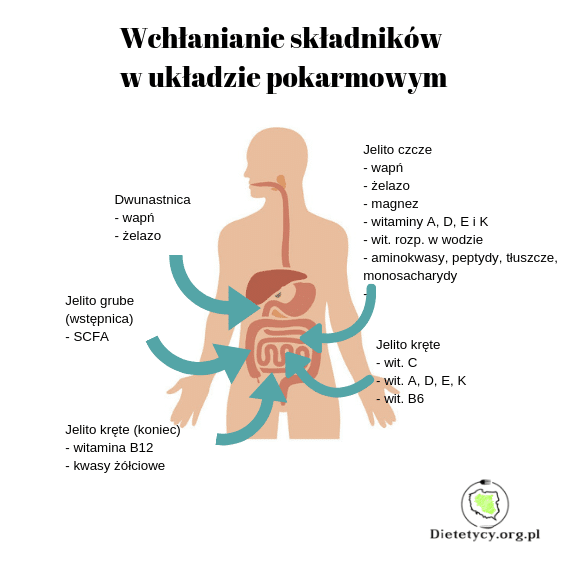
W przypadku, gdy pacjent odbył zabieg resekcji części jelita, mogą wystąpić niedobory niektórych składników odżywczych (rysunek 1). Jeśli usunięto dystalny koniec jelita krętego i prawą połowę okrężnicy, może dojść do przerostu bakteryjnego i niedoborów witamin rozpuszczalnych w tłuszczach. U osób ze zwężeniami jelita, dieta powinna mieć charakter bardziej płynny (miksowanie, przecieranie) i zawierać mniej błonnika. Należy także pamiętać o niedoborach związanych ze stosowaniem niektórych leków (np. sulfasalazyna – wit. B12 i B9) – może być konieczna suplementacja.
Szczegółowe zalecenia:
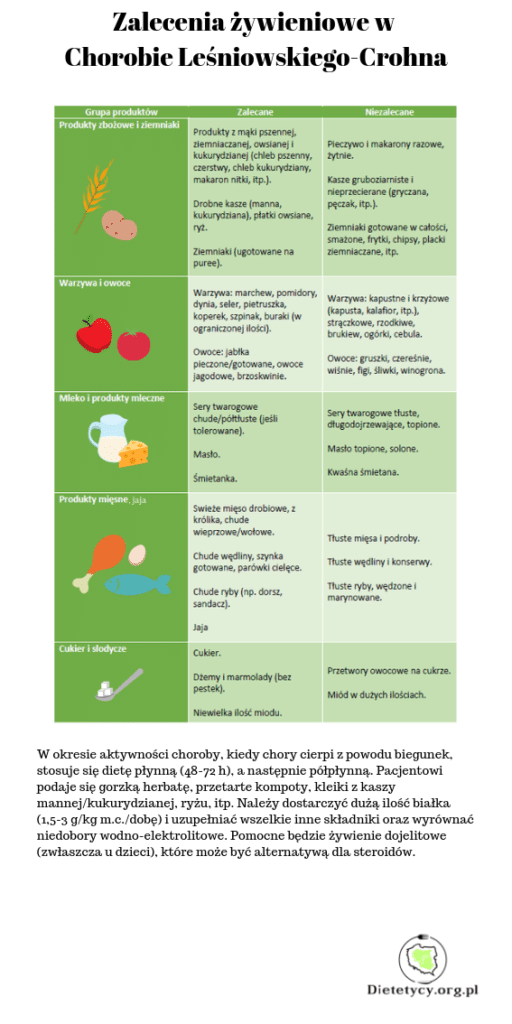
- Należy unikać pokarmów wzdymających, ciężkostrawnych, o dużej zawartości błonnika pokarmowego i tłuszczów.
- Posiłki powinno przygotowywać się w oparciu o techniki poprawiające strawność (gotowanie, duszenie), a unikać smażenia i pieczenia z dodatkiem tłuszczu.
- U osób z niedoborami masy ciała, zahamowaniem wzrostu (dzieci) warto rozważyć włączenie do diety mieszanek polimerycznych doustnie lub przez zgłębnik (ok. 600-1000 kcal).
- U pacjentów z niedoborami witaminy D, wapnia, białka oraz z osteopenią, zaleca się suplementację 800-1000 IU (20-25 ug) wit. D i 1000 mg wapnia (zjonizowanego), a także podaż białka w ilości 1,2-3 g/kg.m.c./dobę.
- Można rozważyć probiotykoterapię, celem wsparcia naturalnej flory bakteryjnej (gotowe preparaty lub produkty fermentowane, jeśli pacjent dobrze je toleruje – wprowadzamy stopniowo i w małych ilościach!).
Leczenie w okresie zaostrzenia choroby
Chorzy w czasie aktywności choroby cierpią na silne bóle brzucha i towarzyszące im biegunki, które doprowadzają do odwodnienia i stwarzają ryzyko niedoborów żywieniowych. Celem postępowania dietetycznego jest złagodzenia objawów i zapobieganie niedożywieniu. Pacjentowi podaje się w pierwszych 2 dobach dietę płynną, następnie wprowadza się stopniowo normalne pokarmy w formie półpłynnej. Należy zadbać o podaż wody i elektrolitów, a także białka. Może zaistnieć potrzeba żywienia dojelitowego przez zgłębnik, zwłaszcza u dzieci, u których to unikamy sterydoterapii. Pomocne może okazać się włączenie probiotyków.
Wrzodziejące zapalenie jelita grubego (WZJG)
Epidemiologia
Chorobę spotyka się najczęściej w rozwiniętych rejonach świata. Zachorowalność w Europie wynosi 10 przypadków na 100 tys. mieszkańców, najczęściej dotyczy osób w wieku 20-40 lat.
Przyczyny
Do zachorowania dochodzi na skutek podobnego mechanizmu, co w ChLC – na skutek autoagresji, komórki immunologiczne niszczą tkanki własne organizmu, w tym wypadku błonę śluzową jelita grubego. Za taką sytuację odpowiadają czynniki genetyczne, zaburzenia flory jelitowej (zwiększony udział E. coli i Bacteroides vulgatus) i czynniki immunologiczne (zwiększona aktywność limfocytów i produkcja cytokin prozapalnych).
Rozpoznanie
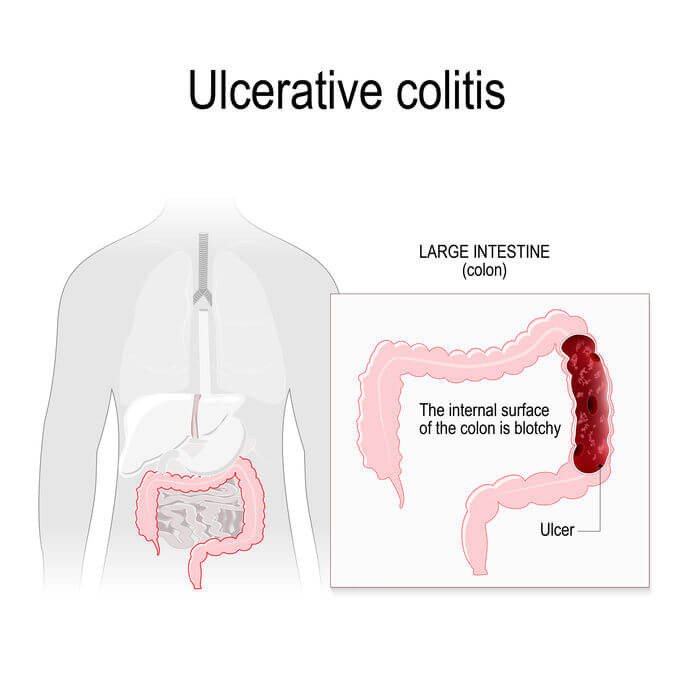
Dominującym objawem jest biegunka, często z domieszką śluzu lub krwi – w bardzo ciężkich przypadkach dochodzi nawet do 20 wypróżnień na dobę. Pojawiają się również gorączka, osłabienie organizmu, utrata masy ciała, niedokrwistość, hipoalbuminemia. Brak odpowiedniej interwencji może prowadzić do krwotoków i perforacji jelita grubego.
Objawy często przypominają zatrucie pokarmowe. Nie należy bagatelizować żadnych niepokojących zmian, zwłaszcza, jeśli nawracają.
WZJG rozpoznaje się, przeprowadzając kolonoskopię i poszukując charakterystycznych zmian (zaczerwienienie, kruchość, brak siatki naczyniowej, owrzodzenia lub polipy) oraz na podstawie badania histopatologicznego.
Leczenie
Leczenie przebiega podobnie jak w ChLC i opiera się głownie na przyjmowaniu przez pacjenta leków.
Żywienie w WZJG
Leczenie żywieniowe w remisji
Dieta w okresie remisji nie powinna odbiegać od diety osób zdrowych. Należy zadbać o dostarczenie wszystkich niezbędnych makro- i mikroskładników. Posiłki powinny być małe objętościowo, ale spożywane częściej (5-6 posiłków dziennie). Dieta winna być urozmaicona i zawierać produkty z każdej grupy, świeże i nieprzetworzone. Zalecanymi technikami obróbki kulinarnej są gotowanie, duszenie, pieczenie w folii/na pergaminie.
Nabiał, witaminy i minerały

Gdy występują objawy nietolerancji mleka, powinna się je zastąpić fermentowanymi produktami mlecznymi (kefiry, maślanki, jogurty) i sprawdzać reakcję pacjenta. Jeśli objawy nie ustępują, można zmniejszać dawkę, bądź szukać alternatyw. Nie należy wyłączać zupełnie nabiału z diety (chyba, że występuje alergia), gdyż u chorych istnieje zwiększone ryzyko rozwoju osteoporozy. Można rozważyć stosowanie produktów fortyfikowanych wapniem i witaminą D, zwłaszcza, jeśli chory przyjmuje sterydy.
🔎 U pacjentów z nieswoistymi zapaleniami jelit niedobór witaminy D wiąże się z nasileniem objawów, gorszym gojeniem błony śluzowej i wyższym ryzykiem powikłań. Utrzymanie jej optymalnego poziomu może poprawić skuteczność leczenia i jakość życia. Indywidualne podejście do suplementacji staje się coraz ważniejsze. Musi być dopasowane do potrzeb pacjenta [11].
Podobnie jak w ChLC mogą wystąpić niedobory witaminy B12 i kwasu foliowego (stosowanie sulfosalazyny).
Wprowadzanie produktów, kwasy omega-3, probiotyki
Wprowadzanie pokarmów po ostrym rzucie choroby powinno następować powoli. Kluczem do sukcesu jest obserwacja reakcji pacjenta na wprowadzany pokarm. Staramy się dobrać taką dietę, która odżywi, ale nie będzie nasilać objawów u pacjenta. Szczególnie należy uważać na wspomniany już nabiał i błonnik.
Warto zalecić wprowadzenie większych ilości kwasów omega-3, ze względu na ich właściwości przeciwzapalne. Ich dobrym źródłem są ryby i oleje roślinne.
Ulgę może przynieść odnowa mikrobiomu jelitowego. Dieta bogata w źródła węglowodanów złożonych i błonnika (produkty pełnoziarniste, warzywa i owoce), a uboga w tłuszcze nasycone i białko zwierzęce, zwiększa udział korzystnych bakterii we „florze” bakteryjnej jelit (ponownie – błonnik wprowadzamy ostrożnie). Pomocne może okazać się także włączenie gotowych preparatów probiotycznych i produktów fermentowanych.
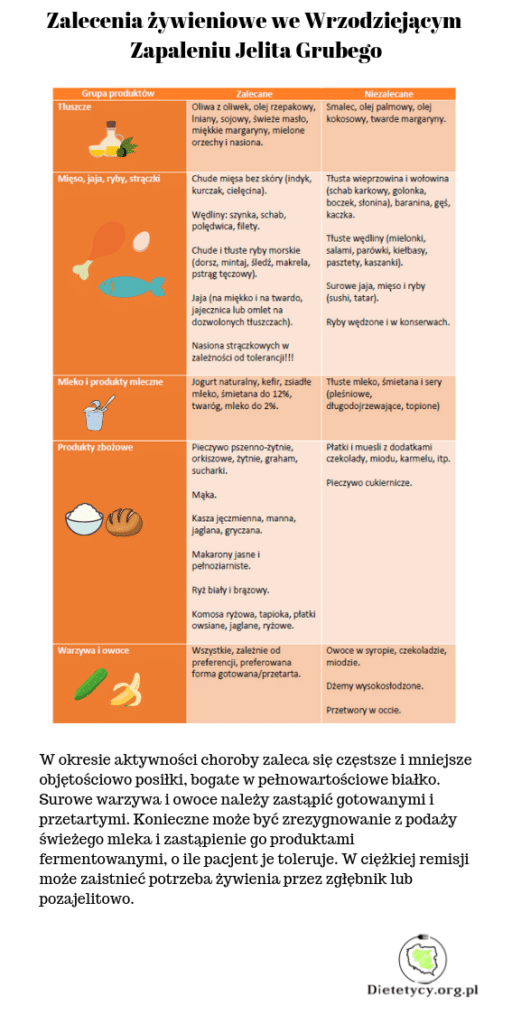
Leczenie żywieniowe w okresie zaostrzenia
W czasie aktywności choroby zaleca się zwiększony udział pełnowartościowego białka. Dietę należy modyfikować, w zależności od nasilenia objawów. W lekkim rzucie wprowadzamy częstsze, ale mniejsze posiłki. W rzucie średnim i ciężkim rezygnujemy z jakichkolwiek surowych produktów, aby nie obciążać układu pokarmowego – warzywa i owoce obieramy, przecieramy lub gotujemy, potrawy doprowadzamy do konsystencji papkowatej. Konieczne może być zrezygnowanie ze świeżych produktów mlecznych i zastąpienie ich fermentowanymi. W bardzo nasilonej remisji trzeba rozważyć dietę przemysłową podawaną przez zgłębnik dojelitowo lub nawet żywienie pozajelitowe.
Zapobieganie nawrotom
Brak nawrotów możemy uzyskać przez leczenie farmakologiczne oraz modyfikację stylu życia. Chory powinien unikać stresu, przestrzegać zasad higieny, z rozwagą stosować antybiotykoterapię i NLPZy. Czasami może pomóc eliminacja mleka z diety. Pomocne mogą być także probiotyki, zwłaszcza Bifidobacterium infantis, Saccharomyces boulardi i Escherichia coli Nissle 1917.
🔎 Dieta bogata w czerwone i przetworzone mięso, inne przetworzone produkty oraz rafinowane cukry, a uboga w warzywa, owoce i błonnik, jest związana ze zwiększoną zachorowalnością i progresją wrzodziejącego zapalenia jelita grubego. Dieta śródziemnomorska, wegetariańska oraz diety niskowęglowodanowe są powiązane z mniejszym ryzykiem zachorowania i progresji choroby [8]. W dietach tych kluczowe wydają się takie składniki, jak polifenole, omega-3, czy resweratrol [10]. Istnieją również wskazania, że pomocne mogą być prebiotyki, lecza jakość dowodów jest wciąż niska [9].
Podsumowanie
Chorujący na nieswoiste zapalenia jelit ciężko odczuwają strach, związany z niezrozumieniem choroby i obawami o sposób żywienia. Edukacja żywieniowa powinna w pierwszej kolejności wytłumaczyć im, że z chorobą da się żyć i to w stopniu mało odbiegającym od stylu życia zdrowych osób. Dieta powinna być celowana, to znaczy spełniać oczekiwania pacjenta, uwzględniać jego preferencję, niwelować ryzyko nasilenia objawów (remisji choroby) i nie narażać na inne powikłania. Chory powinien być w stałym kontakcie z lekarzem prowadzącym i dietetykiem, aby leczenie przebiegało sprawnie i przynosiło efekty.
Źródła:
- Materiały edukacyjne Polskiego towarzystwa Wspierania Osób z Nieswoistymi Zapaleniami Jelita, j-elita.org.pl
- Jarosz M. (red.), Dietetyka – żywność, żywienie w prewencji i leczeniu., wyd. IZZ, Warszawa 2017
- Dieta w Chorobie Leśniowskiego-Crohna, materiały dla pacjentów Szpitala Uniwersyteckiego w Krakowie, http://www.su.krakow.pl/dietetyczny-plan-na-zdrowie
- Choroba Leśniowskiego-Crohna., artykuł dr n.med. Anny Mokrowieckiej, Medycyna Praktyczna 2014, mp.pl
- Radwan, P., Radwan-Kwiatek, K., & Skrzydło-Radomańska, B. (2009). Rola mikroflory jelitowej w nieswoistych zapaleniach jelit. Przegląd Gastroenterologiczny, 4(1), 1-6.
- Bartnik, W. (2007). Wytyczne postępowania w nieswoistych chorobach zapalnych jelit. Gastroenterology Review/Przegląd Gastroenterologiczny, 2(5), 215-229.
- Sajór I., Nagel P., Dieta dla chorych na wrzodziejące zapalenie jelita grubego okresie remisji., materiały edukacyjne NCEZ IŻŻ, 2018
- Christensen, C., Knudsen, A., Arnesen, E. K., Hatlebakk, J. G., Sletten, I. S., & Fadnes, L. T. (2024). Diet, food, and nutritional exposures and inflammatory bowel disease or progression of disease: an umbrella review. Advances in Nutrition, 100219.
- Limketkai BN, Godoy-Brewer G, Shah ND, Maas L, White J, Parian AM, Mullin GE. Prebiotics for Induction and Maintenance of Remission in Inflammatory Bowel Disease: Systematic Review and Meta-Analysis. Inflamm Bowel Dis. 2024 May 23:izae115. doi: 10.1093/ibd/izae115. Epub ahead of print. PMID: 38781004.
- Deleu, S., Becherucci, G., Godny, L., Mentella, M. C., Petito, V., & Scaldaferri, F. (2024). The Key Nutrients in the Mediterranean Diet and Their Effects in Inflammatory Bowel Disease: A Narrative Review. Nutrients, 16(23), 4201.
- Dell’Anna G, Fanizzi F, Zilli A, Furfaro F, Solitano V, Parigi TL, Ciliberto A, Fanizza J, Mandarino FV, Fuccio L, Facciorusso A, Donatelli G, Allocca M, Massironi S, Annese V, Peyrin-Biroulet L, Danese S, D’Amico F. The Role of Vitamin D in Inflammatory Bowel Diseases: From Deficiency to Targeted Therapeutics and Precise Nutrition Strategies. Nutrients. 2025 Jun 29;17(13):2167. doi: 10.3390/nu17132167. PMID: 40647273; PMCID: PMC12252289.







