Dystrofia mięśniowa Duchenne’a: postępowanie dietetyczne
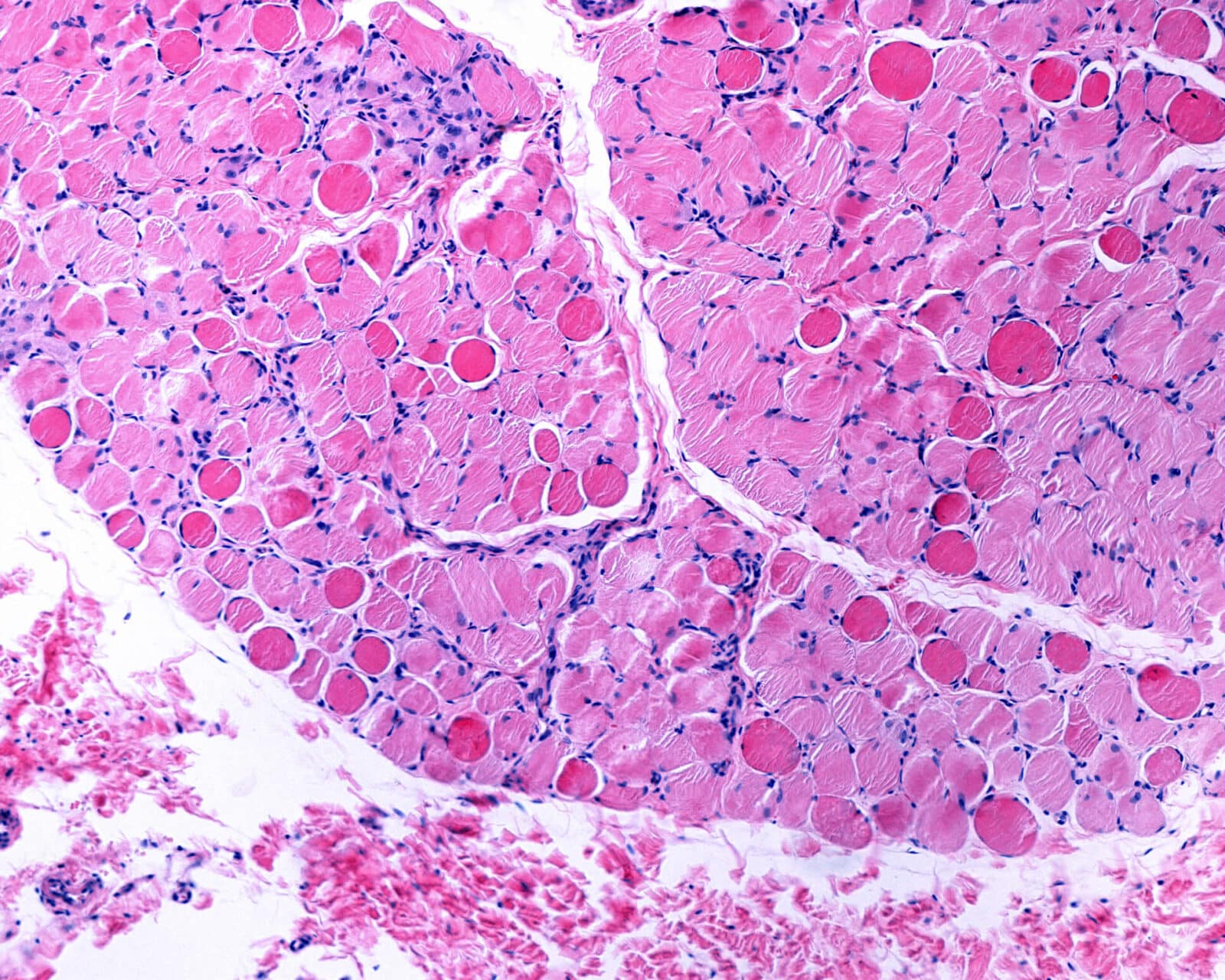
Dystrofia mięśniowa Duchenne’a jest ciężką, postępującą chorobą nerwowo-mięśniową. Ma podłoże genetyczne i powoduje nieodwracalny zanik mięśni. Jest nieuleczalna, ale poprzez zastosowanie odpowiedniego leczenia, obejmującego fizjoterapię, leczenie farmakologiczne i leczenie dietetyczne, można znacznie wydłużyć życie chorego. [1]
Spis treści:
- Patofizjologia
- Leczenie – kompleksowa opieka
- Problemy żywieniowe
- Dieta. Podstępowanie żywieniowe
- Podsumowanie
- Bibliografia
Patofizjologia
Choroba jest spowodowana mutacją genu kodującego dystrofinę – białko, które zapewnia siłę, stabilność i funkcjonalność włókien mięśniowych. Mutacja ta skutkuje zanikiem tkanki mięśniowej. Prowadzi to do stopniowego osłabienia mięśni, utraty zdolności do poruszania się oraz zaburzonej pracy mięśni oddechowych i mięśnia sercowego. Upośledzenie czynności serca lub układu oddechowego jest najczęstszą przyczyną śmierci. [1]
Leczenie. Kompleksowa opieka nad osobami z dystrofią mięśniową Duchenne’a
Podstawą postępowania w dystrofii mięśniowej Duchenne’a jest fizjoterapia i leczenie glikokortykosteroidami. Jednak pacjenci obciążeni tą chorobą wymagają opieki interdyscyplinarnej ze względu na możliwość wystąpienia wielu różnych zaburzeń funkcjonowania organizmu. Należą do nich między innymi:
- Zaburzenia ze strony układu nerwowo-mięśniowego
- Zaburzenia endokrynologiczne (upośledzenie wzrostu, opóźnione dojrzewanie, niedoczynność kory nadnerczy)
- Zaburzenia połykania
- Zaburzenia żołądkowo-jelitowe (zaparcia, refluks żołądkowo-przełykowy, nieprawidłowa motoryka przewodu pokarmowego)
- Zaburzenia ze strony oddechowego (niewydolność mięśni oddechowych, nadmiar śluzu w drogach oddechowych, niedodma płuc, zapalenie płuc, niewydolność oddechowa)
- Zaburzenia pracy serca (kardiomiopatia, niewydolność mięśnia sercowego, zaburzenia rytmu pracy serca)
- Osteoporoza
- Zaburzenia psychiczne [1, 2, 3]
Problemy żywieniowe
Masa ciała
U osób chorujących na dystrofię mięśniową Duchenne’a częstym problemem jest nieprawidłowa masa ciała. We wcześniejszym okresie życia pacjenci są narażeni na nadwagę lub otyłość.
Do nadmiernej masy ciała przyczyniają się przede wszystkim leczenie glikokortykosteroidami (powodują zwiększenie apetytu), obniżona aktywność fizyczna i zmniejszony wydatek energetyczny. [1] Może ona skutkować nie tylko wystąpieniem insulinooporności, cukrzycy typu 2, zaburzeń gospodarki lipidowej, nadciśnienia tętniczego i obturacyjnego bezdechu sennego, ale również przyspieszeniem progresji choroby. Jest to spowodowane wywieraniem dodatkowej siły na i tak już słabe mięśnie, pogorszoną czynnością płuc i serca oraz pogorszeniem wad rozwojowych szkieletu.
Podstawą zapobiegania i leczenia nadwagi i otyłości u pacjentów z dystrofią mięśniową jest kontrola diety, ponieważ aktywność fizyczna jest u nich ograniczona. Korzystne może być zastosowanie diety o niskim indeksie glikemicznym. Polega ona na unikaniu produktów będących źródłem cukrów prostych na rzecz zwiększenia ilości węglowodanów złożonych w diecie oraz zwiększeniu spożycia błonnika pokarmowego.
Warto ograniczyć spożycie wysokoenergetycznych napojów zawierających cukier, zwiększyć ilość warzyw i owoców w diecie oraz zmniejszyć wielkość porcji posiłków. [4]
W późniejszych latach życia pacjentom z dystrofią mięśniową Duchenne’a bardziej zagraża niedożywienie, ze względu na zaburzenia połykania i trudności w przyjmowaniu pokarmów. Dlatego konieczna jest okresowa ocena wzrostu i masy ciała tych pacjentów przez wykwalifikowanego dietetyka w trakcie ich całego życia. [1]
Zaburzenia połykania
Dysfagia może objawiać się trudnościami w spożywaniu płynów i pokarmów stałych polegających na wydłużeniu czasu trwania jedzenia, krztuszeniu się, czy też uczuciu stania jedzenia w gardle. W jej leczeniu początkowo może wystarczyć zmiana konsystencji pożywienia, ale jeżeli stopień zaawansowania dysfagii jest wysoki i żywienie doustne jest niemożliwe lub niewystarczające istnieje konieczność żywienia dojelitowego (założenia rurki gastrostomijnej), przez którą podaje się preparaty żywieniowe.
W przeciwnym wypadku zaburzenia połykania prowadzą do utraty masy ciała, odwodnienia, niedożywienia lub przedostania się pokarmu do dróg oddechowych i powikłań z tym związanych. [1]
Zaparcia
Zaparcia są częstym problemem towarzyszącym dystrofii mięśniowej Duchenne’a – dotyczą aż 47% pacjentów. Może się do nich przyczyniać zmniejszona aktywność fizyczna, odwodnienie spowodowane zaburzeniami połykania oraz nieprawidłowa motoryka przewodu pokarmowego.
W przypadku ich występowania należy zadbać o spożywanie odpowiedniej ilości płynów oraz zwiększyć zawartość błonnika pokarmowego w diecie. Jeżeli interwencje dietetyczne są nieskuteczne, należy wdrożyć leczenie farmakologiczne (osmotyczne środki przeczyszczające i w razie konieczności środki przeczyszczające zwiększające motorykę okrężnicy). [5]
Refluks żołądkowo-przełykowy
Zwiększone ryzyko refluksu żołądkowo-przełykowego u pacjentów z dystrofią mięśniową Duchenne’a może wynikać z obecności skoliozy lub otyłości. Jego objawy niekiedy mogą wynikać z opóźnionego opróżniania żołądka. Występują wtedy bóle brzucha po spożyciu posiłku, uczucie wczesnej sytości, a nawet nudności i wymioty.
W takim wypadku należy zastosować dietę niskotłuszczową opartą na częstych, ale mniejszych objętościowo posiłkach. W niektórych przypadkach modyfikacja diety nie wystarcza i konieczne jest żywienie dojelitowe, na przykład przez zgłębnik nosowo-jelitowy. [5]
Dieta. Postępowanie żywieniowe
Rodzaj diety
Zalecenia żywieniowe dla pacjentów z dystrofią mięśniową Duchenne’a nie odbiegają znacznie od zaleceń dla populacji osób zdrowych. Ich dieta powinna być odpowiednio zbilansowana pod względem wartości energetycznej oraz zawartości makroskładników i mikroskładników
Szczególnie ważna jest odpowiednia ilość wapnia i witaminy D. Należy ją dostosować do indywidualnych potrzeb pacjenta i powikłań choroby, które u niego występują. Mogą do nich należeć: zaparcia, refluks żołądkowo-przełykowy, nieprawidłowa motoryka przewodu pokarmowego i zaburzenia połykania. [1]
Zapotrzebowanie energetyczne i makroskładniki
Zapotrzebowanie energetyczne należy ustalić indywidualnie, biorąc pod uwagę wzrost, masę ciała, stan odżywienia i aktywność fizyczną. Węglowodany powinny stanowić 45-65% wartości energetycznej diety, tłuszcze – 20-35%, a białka – 10-35%. Ilość białka najlepiej dostosować do masy ciała i wieku.
U dzieci w wieku 4-13 lat zaleca się jego zawartość na poziomie 0,95 g/kg masy ciała, u dzieci w wieku 14-18 lat – 0,85 g/kg masy ciała, natomiast u osób dorosłych 0,8 g/kg masy ciała. [1]
Wapń
U pacjentów z dystrofią mięśniową Duchenne’a bardzo ważne jest dostarczanie odpowiedniej ilości wapnia do organizmu (zgodnie z zapotrzebowaniem) ze względu na zdrowie kości. Terapia glikokortykosteroidami może doprowadzić do ich osłabienia i zwiększa ryzyko złamań. Dieta boga w wapń, oparta między innymi na produktach mlecznych przynosi największe korzyści w kontekście przyrostu masy kostnej. Suplementy mogą być gorzej tolerowane. W przypadku braku możliwości dostarczenia odpowiedniej jego ilości wraz z dietą są zalecane. [4]
Witamina D
🔎 Kolejnym istotnym składnikiem diety jest witamina D. Badanie przeprowadzone przez Jing Guo, opublikowane w 2023 roku [6], wykazało, że obecne dawki suplementacji witaminy D nie są skuteczne w utrzymaniu wystarczających poziomów witaminy D u osób z dystrofią mięśniową Duchenne’a. Mimo stosowania wysokich dawek witaminy D (powyżej 1000 jednostek międzynarodowych dziennie), co najmniej 20% osób cierpiących na tę chorobę nadal wykazuje niedobór witaminy D. Badanie ujawniło również znaczną zmienność w odpowiedzi na suplementację witaminy D i dużą heterogenność (I2 = 99,59%).
Płyny
Zalecana ilość spożywanych płynów również powinna być dostosowania do wieku pacjenta.
Dla dzieci w wieku 4-8 lat wynosi ok. 1,2 l (ok. 5 filiżanek), dla dzieci w wieku 9-13 lat wynosi ok. 1,8 l (ok. 8 filiżanek), dla chłopców w wieku 14-18 lat wynosi ok. 2,6 l (ok. 11 filiżanek), a dla osób dorosłych – ok. 3 l (ok. 13 filiżanek). Zapotrzebowanie na płyny można również oszacować na podstawie masy ciała.
Dla dzieci o masie ciała ≤10 kg wynosi 100 ml/kg masy ciała. Dla dzieci o masie ciała 10-20 kg oblicza się dodając 1000 ml i 50 ml na każdy kg powyżej 10 kg. Dla dzieci i dorosłych o masie ciała ≥20 kg oblicza się, dodając 1500 ml i 20 ml na każdy kg powyżej 20 kg. [1]
Podsumowanie
Ze względu na powszechne występowanie różnych problemów żywieniowych u pacjentów z dystrofią mięśniową Duchenne’a, konieczna jest kompleksowa opieka wielu specjalistów, w tym dietetyka. Szczególnie istotna jest kontrola masy ciała i szybka diagnostyka zaburzeń połykania, ponieważ nieprawidłowości w tych obszarach mogą mieć poważne konsekwencje zdrowotne.
Bibliografia:
- Birnkrant, D. J., Bushby, K., Bann, C. M., Apkon, S. D., Blackwell, A., Brumbaugh, D., Case, L. E., Clemens, P. R., Hadjiyannakis, S., Pandya, S., Street, N., Tomezsko, J., Wagner, K. R., Ward, L. M., Weber, D. R., & DMD Care Considerations Working Group (2018). Diagnosis and management of Duchenne muscular dystrophy, part 1: diagnosis, and neuromuscular, rehabilitation, endocrine, and gastrointestinal and nutritional management. The Lancet. Neurology, 17(3), 251–267.
- [2] Birnkrant, D. J., Bushby, K., Bann, C. M., Alman, B. A., Apkon, S. D., Blackwell, A., Case, L. E., Cripe, L., Hadjiyannakis, S., Olson, A. K., Sheehan, D. W., Bolen, J., Weber, D. R., Ward, L. M., & DMD Care Considerations Working Group (2018). Diagnosis and management of Duchenne muscular dystrophy, part 2: respiratory, cardiac, bone health, and orthopaedic management. The Lancet. Neurology, 17(4), 347–361.
- Birnkrant, D. J., Bushby, K., Bann, C. M., Apkon, S. D., Blackwell, A., Colvin, M. K., Cripe, L., Herron, A. R., Kennedy, A., Kinnett, K., Naprawa, J., Noritz, G., Poysky, J., Street, N., Trout, C. J., Weber, D. R., Ward, L. M., & DMD Care Considerations Working Group (2018). Diagnosis and management of Duchenne muscular dystrophy, part 3: primary care, emergency management, psychosocial care, and transitions of care across the lifespan. The Lancet. Neurology, 17(5), 445–455.
- Salera, S., Menni, F., Moggio, M., Guez, S., Sciacco, M., & Esposito, S. (2017). Nutritional Challenges in Duchenne Muscular Dystrophy. Nutrients, 9(6), 594.
- Brumbaugh, D., Watne, L., Gottrand, F., Gulyas, A., Kaul, A., Larson, J., & Tomezsko, J. (2018). Nutritional and Gastrointestinal Management of the Patient With Duchenne Muscular Dystrophy. Pediatrics, 142(Suppl 2), S53–S61.
- Guo J, Anthony K. A systematic literature review and meta-analysis of the effectiveness of vitamin D supplementation for patients with Duchenne muscular dystrophy. Neuromuscul Disord. 2023 Nov;33(11):835-844. doi: 10.1016/j.nmd.2023.10.008. Epub 2023 Oct 16. PMID: 37932186.
- Data pierwotnej publikacji: 14.06.2022
- Data ostatniej aktualizacji o wyniki badań: 20.01.2024
Dietetycy.org.pl » Dietetyka » Dietetyka kliniczna » Dystrofia mięśniowa Duchenne’a: postępowanie dietetyczne
Studentka dietetyki na Warszawskim Uniwersytecie Medycznym. Członek Studenckiego Koła Naukowego Żywienia Człowieka. Głównym obszarem jej zainteresowań jest dietetyka kliniczna – rola diety w profilaktyce i leczeniu różnych chorób.