
Poranne dolegliwości związane z układem pokarmowym mogą mieć wiele przyczyn. Zatrucie pokarmowe, choroby przewlekłe czy stres — są to tylko kilka z powodów wystąpienia bólów brzucha, a także mdłości czy wzdęć. Choć z pozoru mogą wydawać się niegroźne, wymienione objawy przyczyniają się do obniżenia jakości życia. Dlatego niezbędna jest jak najszybsza diagnostyka, aby ukierunkowana interwencja lecznicza przyniosła oczekiwane rezultaty. Bóle i skurcze brzucha są jednymi z często wymienianymi dolegliwościami przez pacjentów [1]. Dlatego warto znać ich przyczynę oraz poznać metody radzenia sobie z nimi.
Poranny ból brzucha – co może być przyczyną?
Przeważająca część bólów brzucha ma charakter czynnościowy. Są to łagodne lub średnie ataki bólu brzucha. Trwają od kilka sekund do kilku minut i mogą wystąpić w różnych częściach jamy brzusznej. Mogą się powtarzać, lecz nie zawsze. Ważne jest, że nie towarzyszą im żadne inne poważne objawy alarmowe.
Innym rodzajem bólów brzucha jest ból psychogenny. Jest uwarunkowany szeroko pojętymi wpływami niekorzystnych czynników środowiskowych. Przykładem jest środowisko domowe lub szkolne. Ponadto wyróżnia się również bóle organiczne, które są spowodowane zmianami anatomicznymi lub metabolicznymi [2].
Przyczyny porannych bólów brzucha
Zaburzenia czynnościowe przewodu pokarmowego
Zespół jelita drażliwego (IBS) jest często diagnozowaną chorobą przewodu pokarmowego. Objawy obejmują powtarzające się bóle brzucha ze zmianami w wypróżnianiu (biegunka, zaparcia lub jedno i drugie) [3]. IBS dotyka od 5% do 10% populacji i u większości osób ma charakter nawracający i remisyjny [4]. Przyczyny zespołu jelita nadwrażliwego nie zostały w pełni wyjaśnione. Bierze się pod uwagę wiele czynników, a szczególną rolę odgrywają przede wszystkim:
- zaburzenia na osi mózg-jelito,
- dysbioza mikrobioty jelitowej,
- predyspozycje genetyczne,
- dieta [5].
Inną przyczyną porannych bólów brzucha może być niestrawność (dyspepsja). Charakteryzuje się ona bólem lub dyskomfortem zlokalizowany w górnej środkowej części brzucha powyżej pępka. W krajach rozwiniętych, aż 20-30% populacji doświadcza niestrawności. Poza samym bólem, objawami są uczucie palenia w górnej części brzucha, poczucie pełności po jedzeniu oraz szybkie odczucie sytości [6].
Choroby układu pokarmowego
Wrzody żołądka czy choroba refluksowa są organicznymi przyczynami wystąpienia bólu brzucha. Choroba refluksowa przełyku (GERD) jest definiowana przez nawracającą i uciążliwą zgagę. Występuje też cofanie się treści pokarmowej do jamy ustnej i na zewnątrz (tzw. regurgitacja). Dotyka około 20% dorosłej populacji w krajach rozwiniętych [7].
Innymi schorzeniami przewodu pokarmowego, które mogą manifestować się bólem brzucha, są nieswoiste zapalenia jelit. Należą do nich wrzodziejące zapalenie jelita grubego i choroba Leśniowskiego-Crohna. W przypadku tej ostatniej ból brzucha stanowi charakterystyczny symptom. Choroba Leśniowskiego-Crohna może obejmować każdą część układu pokarmowego, ale najczęściej objawia się stanem zapalnym jelita cienkiego lub grubego.
Nietolerancje pokarmowe i alergie
Poranne bóle brzucha, jak również kolka jelitowa, nudności, wymioty i ulewania mogą być objawami alergii i nietolerancji pokarmowych [8]. Najczęściej występującymi alergenami są: mleko krowie, jaja, pszenica, soja, orzeszki ziemne, orzechy, ryby i skorupiaki [9]. W Europie 17 milionów ludzi cierpi z powodu niepożądanych reakcji po spożyciu różnego rodzaju pokarmu. Niepokojącym jest fakt, że w ostatniej dekadzie podwoiła się liczba dzieci uczulonych na jakiś składnik pokarmu [10]. Według metaanalizy opublikowanej w Lancet, 43% Polaków nie trawi laktozy [11]. Innym czynnikiem wywołującym podrażnienia układu pokarmowego jest gluten. Pomimo że stosunkowo niewiele osób zmaga się z celiakią, bo ok. 1% światowej populacji, [12] to dieta bezglutenowa w ostatnich latach zyskała popularność. Jednak coraz częściej słyszy się również o nieceliakalnej nadwrażliwości na gluten (w skrócie z ang. NCGS). Chorobę diagnozuje się po wykluczeniu celiakii i alergii na pszenicę [13]. Jeśli po jedzeniu odczuwamy dyskomfort, warto rozważyć prowadzenie dziennika żywieniowego i rejestrowanie swoich dolegliwości. Istnieje możliwość, że objawy gastryczne są wynikiem nietolerancji lub alergii pokarmowej.
Zaburzenia hormonalne i metaboliczne
Bóle brzucha mogą być powiązane nie tylko z chorobami żołądka i jelit, ale też z problemami hormonalnymi i metabolicznymi. Układ endokrynny, który reguluje hormony, ma wpływ na różne dolegliwości, w tym na bóle brzucha. Hormonalne zaburzenia mogą zmieniać procesy trawienne i powodować bóle brzucha. Czasem takie bóle są trudne do zdiagnozowania, bo przyczyny są skomplikowane.
Zaburzenia pracy tarczycy
Objawy żołądkowo-jelitowe u osób z zaburzeniami czynności tarczycy są powszechne. Wiemy, że u chorych występuje dysfunkcja motoryczna jelit. Pacjenci z chorobami tarczycy często doświadczają przewlekłych dolegliwości trawiennych, takich jak bóle brzucha, uczucie pełności, zgaga, nudności i wymioty [14].
Hormony
Estrogeny, grupa hormonów żeńskich, a także receptory estrogenowe (głównie alfa i beta) odgrywają istotną rolę w regulacji procesów związanych z układem pokarmowym. Przez to mogą bezpośrednio przyczynić się do wystąpienia bólów brzucha. Wykazano, że estrogen i jego receptory mają wpływ na rozwój różnych schorzeń. Wśród nich jest to: choroba refluksowa przełyku, nowotwór przełyku, wrzody żołądka, nowotwór żołądka, zespół jelita drażliwego, nieswoiste zapalenie jelit oraz rak jelita grubego [16].
Kobiety częściej doświadczają objawów GERD niż mężczyźni [17]. Różnice w częstości występowania schorzeń między płciami mogą mieć związek z poziomem hormonów żeńskich. Co więcej, niektóre badania sugerują, że estrogeny mogą mieć działanie przeciwzapalne. To może pomóc w złagodzeniu bólu związanego z zapaleniem jelit [16]. Mechanizmy oddziaływania estrogenów na dolegliwości brzuszne są nadal przedmiotem badań i nie są w pełni zrozumiałe.
Jelita jako narząd endokrynny
Jelita to narząd, który przede wszystkim pomaga w trawieniu i wchłanianiu pokarmu. Oprócz tego przewód pokarmowy działa też jak narząd endokrynny, produkując różne hormony jelitowe. Komórki w przewodzie pokarmowym wytwarzają hormony, takie jak insulina, gastryna, sekretyna czy GLP-1. Dostosowują ich poziom do potrzeb organizmu w odpowiedzi na różne bodźce. Nieprawidłowości w wydzielaniu tych hormonów mogą powodować problemy z układem pokarmowym, w tym bóle brzucha i wzdęcia.
Przykładem jest nadmierne wydzielanie gastryny prowadzące do stałej nadkwaśności soku żołądkowego. To z kolei przyczynia się do uszkodzenia błony śluzowej żołądka i tworzenia się wrzodów.
Zaburzenia metaboliczne — cukrzyca
Hormony jelitowe regulują metabolizm [15]. Jedną z najpopularniejszych chorób metabolicznych jest cukrzyca, która może prowadzić do powikłań w całym organizmie. Często powoduje zaburzenia trawienia, takie jak gastropareza. Jest to stan, w którym żołądek działa wolniej niż normalnie, co prowadzi do opóźnionego opróżniania pokarmu. W rezultacie nawet niewielka ilość spożytego jedzenia może wywołać uczucie sytości, dyskomfortu, wzdęcia lub bólu. Te objawy mogą pojawić się zarówno tuż po rozpoczęciu jedzenia, jak i długo po zakończeniu posiłku. [18].
Stres i czynniki psychosomatyczne
Stres towarzyszy nam codziennie, w różnych sytuacjach życiowych. Jest to stan obciążenia systemu regulacji psychicznej powstający w sytuacji zagrożenia, utrudnienia lub niemożności realizacji ważnych dla jednostki celów, zadań, wartości. Jest to zaburzenie homeostazy organizmu [19]. Jednak jego wpływ na zdrowie fizyczne jest często niedoceniany lub bagatelizowany. Przewlekły stres ma bez wątpienia wpływ na oś mózg-jelita [20]. Psyche — soma to koncepcja, która odnosi się do wzajemnego oddziaływania między psychiką a ciałem. Dotyczy wpływu stanu emocjonalnego na zdrowie fizyczne.
Stres również może powodować bóle brzucha. Istnieje wiele połączeń między stresem a rozwinięciem różnorodnych problemów związanych z przewodem pokarmowym. Wśród nich wymienić można choroby zapalne jelit (IBD), zespół jelita drażliwego oraz inne zaburzenia funkcjonalne jelit. Dodatkowo stres może być związany z niekorzystnymi reakcjami organizmu na pokarm, powstawaniem owrzodzeń oraz chorobą refluksową przełyku [21].
Przyjmowanie leków
Ważne jest także wykluczenie działań niepożądanych stosowanych leków. Niektóre leki przeciwbólowe, takie jak niesteroidowe leki przeciwzapalne (NLPZ), mają potencjał do drażnienia błony śluzowej żołądka. To z kolei może wywoływać objawy takie jak zgaga, ból brzucha oraz problemy trawienne. NLPZ są drugim, zaraz po zakażeniu Helicobacter Pylori czynnikiem wywołującym wrzody trawienne w górnym odcinku przewodu pokarmowego [22].
Bóle brzucha u kobiet
Miesiączki mogą być jedną z przyczyn bólów brzucha u wielu kobiet. Podczas cyklu menstruacyjnego, macica kurczy się, aby odrzucić warstwę śluzówki, co nierzadko prowadzi do bólu w dolnej części brzucha. Niektóre kobiety doświadczają również bólu pleców i nudności. U niektórych kobiet ból brzucha bywa nie do zniesienia. Może być związany się nie tylko z cyklem menstruacyjnym, ale może być objawem chorób, np. endometriozy. Ta choroba występuje u 6–10% wszystkich kobiet w wieku rozrodczym. Objawia się m.in. bólami brzucha i w krzyżu oraz przewlekłym bólem w miednicy niezależnym od miesiączki.
Diagnostyka
Wywiad z pacjentem i analiza objawów
Ból brzucha może pochodzić z różnych okolic, w tym z jamy otrzewnej, przestrzeni zaotrzewnowej, miednicy, ściany brzucha. Czasem pochodzi również spoza jamy brzusznej.
Badanie podmiotowe, czyli wywiad lekarski, jest pierwszym z etapów diagnostyki. Podczas wywiadu lekarz zbiera informacje na temat objawów pacjenta. Sprawdza charakter bólu, czas trwania, czynniki wyzwalające i łagodzące, a także inne współistniejące dolegliwości. Badanie podmiotowe obejmuje również pytania dotyczące stylu życia pacjenta, przyjmowanych leków czy przebytych chorób. Analiza objawów pozwala lekarzowi na wstępną ocenę możliwych przyczyn bólu brzucha. To stanowi podstawę do dalszych badań diagnostycznych i ustalenia optymalnego planu leczenia.
Ponadto lekarz wykonuje badanie przedmiotowe – inaczej fizykalne, polegające na osłuchaniu i palpacji [23]. Dobrze wykonanie badanie podmiotowe i przedmiotowe mogą być podstawą do postawienia trafnej diagnozy. Znając źródło bólu, lekarz może jak najszybciej wdrożyć plan leczenia.
Badania laboratoryjne
Badanie krwi może pokazać, czy w organizmie są stany zapalne, infekcje czy zaburzenia metaboliczne, które mogą powiązać się z problemami brzusznymi. Testy na nietolerancje pokarmowe mogą wykryć alergie lub nietolerancje, które u niektórych osób powodują ból brzucha. Wyniki tych badań są ważne w diagnostyce, bo pozwalają lekarzowi lepiej zrozumieć przyczyny dolegliwości brzusznych.
Badania obrazowe
Ultrasonografia (USG), endoskopia, radiografia (RTG), tomografia komputerowa oraz rezonans są ważnymi narzędziami w diagnostyce bólu brzucha. Pozwalają na dokładną ocenę stanu narządów wewnętrznych, co jest kluczowe w ustaleniu właściwej diagnozy i leczenia [24]. USG jest często wykorzystywane w celu oceny stanu narządów jamy brzusznej. Endoskopia natomiast pozwala na bezpośrednie obejrzenie wnętrza przewodu pokarmowego. To może pomóc w wykryciu ewentualnych zmian patologicznych, które nie były widoczne na USG. Podczas endoskopii można pobierać wycinki do badania histopatologicznego. Natomiast RTG jest wykorzystywane w celu wykrycia np. perforacji odcinka pokarmowego, rozdęcia okrężnicy lub jelita grubego wrzodów i innych.
W przypadku bólu brzucha, który utrzymuje się przez dłuższy czas lub jest bardzo silny, zaleca się wykonanie badań obrazowych w celu dokładnej oceny stanu zdrowia pacjenta. Efektem tego jest ustalenie optymalnego planu leczenia. Badania obrazowe są coraz bardziej precyzyjne i bezpieczne, co przekłada się na szybką i trafną diagnozę oraz skuteczne leczenie. Warto pamiętać, że badania obrazowe są tylko jednym z elementów diagnostycznych. Powinny być zawsze interpretowane przez doświadczonego lekarza w połączeniu z innymi informacjami o stanie zdrowia pacjenta.

Postępowanie dietetyczne. Dieta na ból brzucha
Dieta eliminacyjna i jej zastosowanie
Dieta eliminacyjna to metoda żywieniowa, która polega na tymczasowym usunięciu pewnych pokarmów z diety. Jest stosowana do diagnozowania i leczenia nietolerancji pokarmowych, alergii oraz chorób związanych z układem pokarmowym, takich jak celiakia. Indywidualny plan takiej diety jest dostosowany do objawów pacjenta. Opiera się na diagnozie lekarskiej oraz wynikach testów na alergeny pokarmowe.
Dzięki dokładnemu eliminowaniu potencjalnych czynników wywołujących, takich jak laktoza, gluten czy histamina, dieta eliminacyjna może przynieść ulgę i poprawić stan zdrowia pacjentów. Zmniejsza to ryzyko niepożądanych reakcji na jedzenie i łagodzi dolegliwości. Dieta eliminacyjna może również pomóc osobom z funkcjonalnymi zaburzeniami przewodu pokarmowego, takimi jak zespół jelita drażliwego lub zespół rozrostu bakteryjnego jelita cienkiego (SIBO), których objawy często są spowodowane spożywaniem konkretnych pokarmów.
Jedną z takich diet jest dieta Low FODMAP. Ze względu na swoje ograniczenia odżywcze nie jest dietą na całe życie [26]. Zazwyczaj stosuje się ją przez kilka tygodnie. Po tym czasie stopniowo przywraca się kolejne pokarmy, rezygnując jedynie z tych, które nasilają objawy. Długość stosowania diety eliminacyjnej uzależniona jest od przyczyny, dla której jest ona konieczna. Na przykład w fenyloketonurii, wrodzonej chorobie metabolicznej, ograniczenie spożywania fenyloalaniny jest konieczne przez całe życie.
Zasady zdrowego żywienia przy problemach żołądkowych
Zdrowe odżywianie jest niezwykle ważne dla zachowania dobrego stanu zdrowia i prawidłowego funkcjonowania organizmu. Kiedy pojawiają się problemy żołądkowe, należy przyjrzeć się swojej diecie jeszcze bardziej uważnie. W takiej sytuacji nie tylko musimy zadbać o odpowiednią ilość składników odżywczych, ale również o wybór odpowiednich produktów.
Pierwszą zasadą zdrowego żywienia przy problemach żołądkowych jest unikanie tłustych, ciężkostrawnych potraw oraz produktów wysoko przetworzonych. Takie produkty mogą powodować nasilenie bólów brzucha, wzdęcia czy zgagę. Zamiast tego, warto postawić na lekkostrawne posiłki, bogate w błonnik rozpuszczalny, który pomaga w prawidłowym funkcjonowaniu układu pokarmowego [27]. Ostre przyprawy również mogą podrażniać nasze jelita.
Kolejną ważną zasadą jest regularność posiłków. Optymalne jest spożywanie 4-5 posiłków dziennie w regularnych odstępach czasu, co pozwala na utrzymanie równowagi w przewodzie pokarmowym. Ostatni posiłek należy zjeść nie później niż 3 godziny przed snem. Ważne jest również dostarczanie organizmowi odpowiedniej ilości płynów – najlepiej wody i naparów ziołowych. Należy unikać napojów gazowanych i słodzonych.
Warzywa wzdymające, takie jak kapustne i strączki również mogą przyczyniać się do nieprzyjemnych dolegliwości żołądkowo-jelitowych, dlatego, gdy wiemy, że to one powodują i nasilają nasze objawy, powinniśmy ich unikać. Nie sposób wspomnieć, że warzywa kapustne i nasiona roślin strączkowych są źródłem wielu dobroczynnych witamin i składników mineralnych, dlatego po ustąpieniu objawów warto włączyć je do diety. Odpowiednia obróbka termiczna i moczenie strączków potrafią zniwelować ich negatywne działanie.
Dieta niskoresztkowa i jej zastosowanie
Dieta niskoresztkowa (ubogoresztkowa) ogranicza błonnik do minimum. Jest stosowana przed przeprowadzeniem badania, np. kolonoskopii, niektórych zabiegów, a także w wybranych chorobach układu pokarmowego. Celem tej diety jest zmniejszenie ilości niestrawionego pokarmu, który przedostaje się do jelita grubego. Błonnik pokarmowy znany jest z wielu korzyści dla naszego organizmu. Wspiera pracę jelit, obniża cholesterol, reguluje poziom cukru we krwi. Jednak niektóre badania dowiodły, że dieta niskoresztkowa ma zastosowanie przy zaostrzeniu niektórych chorób, np. Leśniowskiego-Crohna i wrzodziejące zapalenie jelita grubego [28]. Dieta niskobłonnikowa może pomóc w zapobieganiu zatorom w jelitach poprzez ograniczenie pokarmów, które są słabo lub częściowo trawione.
Suplementacja
Probiotyki i ich rola w łagodzeniu problemów trawiennych
W diecie przy problemach żołądkowych nie powinno również zabraknąć produktów bogatych w probiotyki. Są to dobroczynne bakterie, które pomagają w utrzymaniu równowagi mikrobioty jelitowej [29]. Znajdziemy je np. jogurtach naturalnych, kefirach, kiszonkach czy suplementach diety.
Probiotyki mają zdolność rywalizacji z niepożądanymi mikrobami i osiedlania się w naszym przewodzie pokarmowym. Poprzez proces fermentacji naszych pokarmów do prostszych produktów ubocznych, mogą przyczyniać się do poprawy zdrowia za pomocą różnych mechanizmów. Jednak ich ilość może zostać zredukowana z powodu różnych czynników, takich jak niewłaściwa dieta, spożywanie alkoholu czy starzenie się organizmu [30]. Dlatego ważne jest, aby włączyć je do diety.
Ze względu na swoje właściwości modulujące mikrobiotę jelitową, terapie probiotykami znajdują zastosowanie m.in. w leczeniu IBS [31]. Poprawiają funkcje bariery jelitowej, działają przeciwzapalnie oraz wzmacniają odporność. Dzięki temu poprawiają bezpośrednio pracę układu trawiennego i łagodzą związane z nim objawy. W jednym z badań wykazano, że suplementacja szczepu Lactobacillus reuteri była związana ze zmniejszeniem intensywności bólu brzucha u dzieci [32]. Oprócz probiotyków naszą dietę warto wzbogacić w prebiotyki, czyli substancje, które stanowią pożywkę dla korzystnych bakterii jelitowych. Jednym z nich jest babka płesznik, która ze względu na swoje właściwości i zawartość rozpuszczalnego błonnika wspomaga trawienie. Inną jej zaletą jest to, że sama nie zalega w jelitach. Działa łagodząco i ochronnie na błonę śluzową przewodu pokarmowego oraz ma udowodnione działanie w terapii IBS [33].
Tab. 1 Zastosowanie konkretnych probiotyków w terapii schorzeń związanych z układem pokarmowym
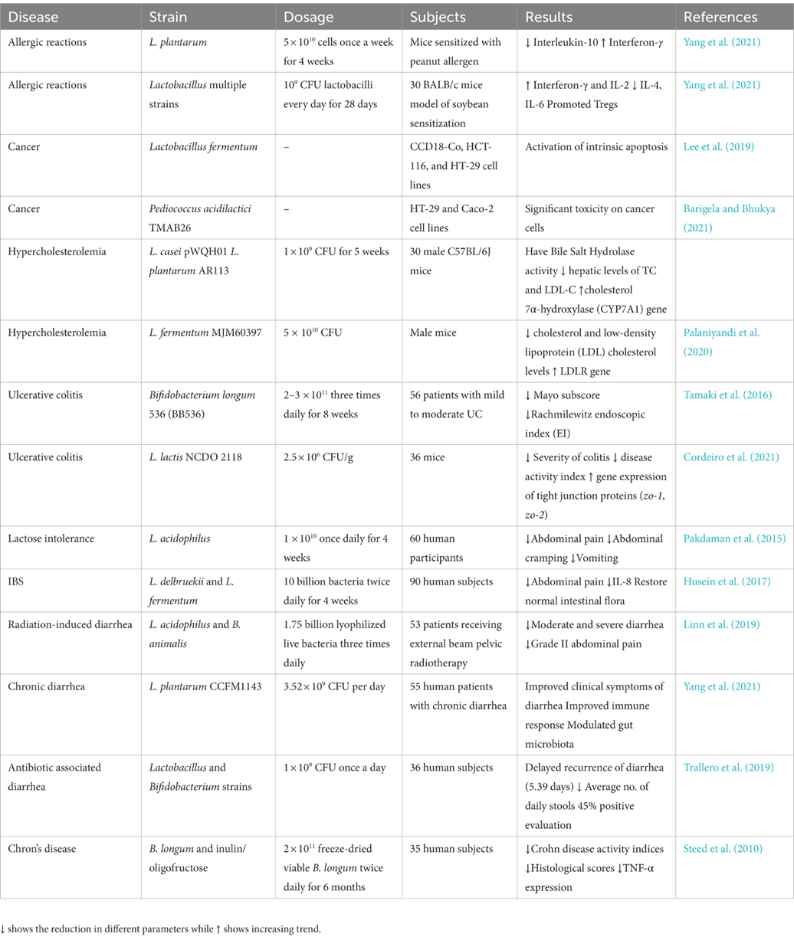
Źródło: Latif, A., Shehzad, A., Niazi, S., Zahid, A., Ashraf, W., Iqbal, M. W., Rehman, A., Riaz, T., Aadil, R. M., Khan, I. M., Özogul, F., Rocha, J. M., Esatbeyoglu, T., & Korma, S. A. (2023). Probiotics: Mechanism of action, health benefits and their application in food industries. Frontiers in Microbiology, 14. https://www.frontiersin.org/journals/microbiology/articles/10.3389/fmicb.2023.1216674
Jak wspierać trawienie?
Enzymy trawienne
Zaburzenia trawienia mogą powodować poranne bóle brzucha, wzdęcia i mdłości.Suplementydiety mające na celu wsparcie trawienia, takie jak enzymy trawienne, mogą okazać się korzystne dla osób borykających się z problemami w trawieniu. Enzymy te wspomagają rozkład białka, tłuszczu i węglowodanów na łatwiejsze do przyswojenia składniki, co ułatwia ich wchłanianie przez organizm. Do enzymów trawiennych zaliczmy: amylazę, laktazę, lipazę i proteazę.
Enzymy trawienne mogą poprawiać trawienie, łagodzić objawy żołądkowe, zmniejszać stan zapalny, wspomagać leczenie niektórych chorób i skutków ubocznych chemioterapii [34].
Oprócz enzymów produkowanych przez nasze gruczoły trawienne istnieją też enzymy pochodzenia roślinnego, takie jak bromelaina. Ten enzym, który znajduje się w ananasie, jest znany z wielu korzyści zdrowotnych. Bromelaina ma właściwości przeciwzapalne i przeciwbólowe, co czyni ją bardzo pomocną w łagodzeniu problemów z układem trawiennym. Dodatkowo bromelaina pomaga redukować stany zapalne w ciele, ma właściwości przeciwwirusowe, chroni serce oraz wspiera nasz system odpornościowy [35].
Caricol – ekstrakt z papai
Caricol jest mniej znanym suplementem diety. Znalazł zastosowanie we wpieraniu układu trawiennego i łagodzeniu bólu brzucha spowodowanym przewlekłym zapaleniem błony śluzowej żołądka [36]. Główną substancją aktywną zawartą w papai jest papaina, która działa proteolitycznie (enzym rozkładający białka). Ponadto papaja jest bogatym źródłem witamin, składników mineralnych i przeciwutleniaczy. Chronią one organizm przed wolnymi rodnikami i zapobiegają starzeniu się i zmniejszają ryzyko powstania niektórych chorób, w tym nowotworów [37].
Witaminy i składniki mineralne ważne dla zdrowia układu pokarmowego
Zanim sięgniemy po suplementy diety, przede wszystkim powinniśmy pamiętać o odpowiedniej dawce witamin i składników mineralnych. Ich źródłem powinny być różnorodne warzywa i owoce. Zbilansowana dieta jest ważna do zachowania dobrego stanu zdrowia, zwłaszcza jeśli pojawia się dyskomfort związany z pracą układu pokarmowego. Badania naukowe podkreślają, że niektóre składniki odżywcze mogą być kluczowe dla złagodzenia dolegliwości bólowych oraz poprawy zdrowia układu pokarmowego. Kwas omega-3, magnez, witamina D, antyoksydanty (np. β-karoten) i witamina B12 to substancje, które według badań wykazują korzystny wpływ na zmniejszenie bólu [38].
Szczególnie warto zwrócić uwagę na wprowadzenie większej ilości kwasów tłuszczowych omega-3, które są znane z właściwości przeciwzapalnych. Można je znaleźć w rybach, takich jak łosoś czy tuńczyk, a także w nasionach chia, siemieniu lnianym czy orzechach włoskich. Diety roślinne i śródziemnomorska są kojarzone z niższym poziomem stanu zapalnego w organizmie. To dzięki obecności w nich wielu składników odżywczych, antyoksydantów i błonnika, które pomagają w utrzymaniu równowagi i zdrowia całego organizmu. Wprowadzenie tych produktów do diety może przynieść nie tylko ulgę w bólu, ale również poprawić ogólne samopoczucie i stan zdrowia.
Rumianek i imbir na bóle menstruacyjne
Rumianek i imbir to dwa składniki, które od wieków są wykorzystywane w medycynie naturalnej do łagodzenia bólu spowodowanego miesiączką. Rumianek zawiera substancje o działaniu przeciwzapalnym, przeciwskurczowym, a także działa kojąco na układ nerwowy i zmniejsza napięcie [39]. Natomiast imbir jest bogaty w związki o działaniu przeciwbólowym, dzięki czemu może przynieść ulgę w bólu brzucha [40]. Oba te składniki bez problemu kupimy w każdym supermarkecie, są w pełni naturalne, dlatego są bezpieczną alternatywą do leków przeciwbólowych. Włączenie naparu z rumianku i imbiru do codziennej diety może przynieść ulgę w dolegliwościach związanych z bólem menstruacyjnym oraz PMS.
Jak radzić sobie z bólem brzucha wywołanym stresem?
W przypadku, gdy doświadczamy dolegliwości brzusznych związanych ze stresem lub innymi czynnikami emocjonalnymi, istnieje wiele skutecznych metod łagodzenia objawów. Techniki relaksacyjne oraz wsparcie psychologiczne mogą okazać się niezwykle pomocne w takich sytuacjach. Niemniej, jednak gdy nie ma oczywistej korelacji między naszymi dolegliwościami a dietą lub stanem emocjonalnym, farmakoterapia staje się kluczowym podejściem [41]. Choć w innych przypadkach może ona być równie istotna, zazwyczaj wykorzystywana jest jako dodatkowe wsparcie terapeutyczne. Trzeba zaznaczyć, że przewlekły stres prowadzić do negatywnych zmian w mikrobiocie jelitowej. Może to zwiększać ryzyko wystąpienia różnych problemów zdrowotnych związanych z przewodem pokarmowym. Dlatego też zarządzanie stresem i dbanie o zdrowy tryb życia może znacząco zniwelować bóle brzucha i inne dolegliwości żołądkowo-jelitowe.
Złożony mechanizm występowania bólu brzucha
Źródło: grafika własnaInterakcje między nawykami żywieniowymi, układem odpornościowym a stanem zapalnym mogą mieć istotny wpływ na percepcję bólu brzucha. Mechanizm jego powstania jest powiązany z dietą, składem mikrobiomu jelitowego, a działaniem układu odpornościowego i nerwowego [42]. Istnieje wiele interakcji między tymi czynnikami, które mogą wpływać na dolegliwości bólowe:
- Dieta: spożycie różnych pokarmów może wpływać na stan zapalny, funkcjonowanie jelit oraz mikrobiotę. Niektóre substancje lub składniki pokarmowe (tłuszcze trans, alkohol, nadmiar cukrów prostych) mogą stymulować receptory bólowe w przewodzie pokarmowym, co prowadzi do dyskomfortu i bólu brzucha.
- Mikrobiom jelitowy: bakterie w jelitach są niezbędne dla naszego odpornościowego systemu, trawienia oraz produkcji różnych substancji chemicznych. Jeśli równowaga tych bakterii zostanie zaburzona, może to prowadzić do stanów zapalnych i zwiększonej wrażliwości jelit. Często objawia się to bólem brzucha. Coraz więcej badań naukowych wskazuje na ważną rolę mikrobioty jelitowej w kontrolowaniu rozwoju różnych chorób przewodu pokarmowego. Wśród nich wymienia się choroby zapalne jelit, rak jelita grubego, celiakia oraz zespół jelita drażliwego. [5].
- Układ odpornościowy: istnieje zależność między mikrobiomem a układem odpornościowym. Zaburzenia układu odpornościowego mogą wywoływać reakcje zapalne w jelitach.
- Układ nerwowy: Komunikacja między jelitami a mózgiem, nazywana osią jelitowo-mózgową, ma kluczowe znaczenie w regulacji odczuwania bólu. Nocyceptory, czyli receptory bólu w jelitach, przesyłają sygnały bólowe do mózgu. Metabolity produkowane przez bakterie w jelitach mogą aktywować te receptory. To bezpośrednio przyczynia się do odczuwania bólu brzucha.
Podsumowanie
Poprawę lub normalizację dolegliwości w przypadku zaburzeń czynnościowych przewodu pokarmowego można osiągnąć dzięki dobranym indywidualnie zmianom trybu życia. Warto uwzględnić przy tym wiele czynników np. psychologicznych i żywieniowych. Oprócz zbilansowanej diety i odpowiedniej ilości snu nie możemy zapominać o regularnej aktywności fizycznej. Ruch nie tylko pobudza układ trawienny, ale także poprawia nasze samopoczucie. Złożone mechanizmy powstawania bólu brzucha i różne przyczyny jego powstania mogą skomplikować terapie. Dlatego tak ważne jest holistyczne podejście do pacjenta, jego objawów, problemów i czynników środowiskowych. Pozwoli to wyeliminować uprzykrzające codzienne funkcjonowanie bóle brzucha i inne objawy gastryczne.
Najczęstsze pytania:
Istnieje wiele przyczyn bólu brzucha, takich jak zespół jelita drażliwego (IBS), choroby zapalne jelit (IBD), refluks żołądkowo-przełykowy (GERD), bakteryjne nadrośnięcie flory jelitowej (SIBO), kamica żółciowa i kamica dróg żółciowych, przewlekłe zapalenie trzustki, wrzodziejące zapalenie jelita grubego, choroba Leśniowskiego-Crohna. Inne możliwe przyczyny to stres, alergie i nietolerancje pokarmowe, zaburzenia metabolizmu, nieprawidłowy poziom hormonów, zatrucia pokarmowe, nieodpowiednia dieta, menstruacja oraz nowotwory narządów jamy brzusznej.
Przewlekły ból może być związany z chorobami wspomnianymi wyżej, nieprawidłową dietą, stosowaniem leków, stylem życia (stres, używki).
W większości przypadków ból brzucha nie jest niczym niepokojącym i często ustępuje samoistnie. Jeśli jednak odczuwasz silny ból brzucha, leki bólowe nie pomagają, ból jest przewlekły to powinieneś zgłosić się do lekarza.
Leczenie bólu brzucha zależy od jego przyczyny. Łagodne dolegliwości mogą być łagodzone lekami dostępnymi bez recepty. Ból spowodowany problemami takimi jak IBD i IBS wymaga specjalistycznego leczenia. Ważne jest unikanie aspiryny i leków przeciwzapalnych, z wyjątkiem bólu menstruacyjnego, aby nie podrażnić żołądka lub jelit. Ponadto ważne jest nawodnienie, ograniczenie kofeiny i alkoholu, odpoczynek oraz spożywanie lekkostrawnych posiłków.
Bibliografia:
- Rydzewska G. Postępowanie w czynnościowych bólach brzucha w świetle aktualnych rekomendacji. Lekarz POZ 2023;9(1):1-4.
- Grata-Borkowska U, Pokorna-Kałwak D, Mastalerz-Migas A. Bóle brzucha u dzieci – diagnostyka różnicowa i postępowanie terapeutyczne w POZ. Lekarz POZ. 2016;2(2):151-155.
- Definition & Facts for Irritable Bowel Syndrome—NIDDK. (b.d.). National Institute of Diabetes and Digestive and Kidney Diseases. https://www.niddk.nih.gov/health-information/digestive-diseases/irritable-bowel-syndrome/definition-facts
- Ford, A. C., Sperber, A. D., Corsetti, M., & Camilleri, M. (2020). Irritable bowel syndrome. The Lancet, 396(10263), 1675–1688.
- Carco, C., Young, W., Gearry, R. B., Talley, N. J., McNabb, W. C., & Roy, N. C. (2020). Increasing Evidence That Irritable Bowel Syndrome and Functional Gastrointestinal Disorders Have a Microbial Pathogenesis. Frontiers in Cellular and Infection Microbiology, 10.
- Witold Bartnik. (2011). Dyspepsja—Co nowego na Kongresie Digestive Disease Week w Chicago w 2011 roku? Gastroenterologia Kliniczna, 3(3), 99–105.
- Maret-Ouda, J., Markar, S. R., & Lagergren, J. (2020). Gastroesophageal Reflux Disease: A Review. JAMA, 324(24), 2536–2547.
- Gargano, D., Appanna, R., Santonicola, A., De Bartolomeis, F., Stellato, C., Cianferoni, A., Casolaro, V., & Iovino, P. (2021). Food Allergy and Intolerance: A Narrative Review on Nutritional Concerns. Nutrients, 13(5), 1638.
- Nwaru, B., Hickstein, L., Panesar, S., Roberts, G., Muraro, A., Sheikh, S. A., & Group, (2014). Prevalence of common food allergies in Europe: A systematic review and meta-analysis. Allergy, 69, 992–1007.
- EURACTIV Press Release Site. (b.d.). EURACTIV PR. https://pr.euractiv.com/pr/quality-life-people-food-allergies-europe-menu-improvement-198282
- Storhaug, C. L., Fosse, S. K., & Fadnes, L. T. (2017). Country, regional, and global estimates for lactose malabsorption in adults: A systematic review and meta-analysis. The Lancet Gastroenterology & Hepatology, 2(10), 738–746.
- Catassi, C., Verdu, E. F., Bai, J. C., & Lionetti, E. (2022). Coeliac disease. Lancet (London, England), 399(10344), 2413–2426.
- Kamil K. Hozyasz. (2016). Nieceliakalna nadwrażliwość na gluten (NCNG) – choroba ponownie odkryta. Family Medicine & Primary Care Review, 18(1), 79–83.
- Maser, C., Toset, A., & Roman, S. (2006). Gastrointestinal manifestations of endocrine disease. World Journal of Gastroenterology : WJG, 12(20), 3174–3179.
- Bany Bakar, R., Reimann, F., & Gribble, F. M. (2023). The intestine as an endocrine organ and the role of gut hormones in metabolic regulation. Nature Reviews Gastroenterology & Hepatology, 20(12), Article 12.
- Chen, C., Gong, X., Yang, X., Shang, X., Du, Q., Liao, Q., Xie, R., Chen, Y., & Xu, J. (2019). The roles of estrogen and estrogen receptors in gastrointestinal disease. Oncology Letters, 18(6), 5673–5680.
- Kang, A., Khokale, R., Awolumate, O. J., Fayyaz, H., & Cancarevic, I. (b.d.). Is Estrogen a Curse or a Blessing in Disguise? Role of Estrogen in Gastroesophageal Reflux Disease. Cureus, 12(10), e11180.
- (2022, lipiec 28). Diabetes and Digestion. Centers for Disease Control and Prevention. https://www.cdc.gov/diabetes/library/features/diabetes-digestion.html
- Encyklopedia PWN
- Emeran Mayer. (2021). Mózg—Jelita—Układ odpornościowy. Wpływ codziennydzh nawyków na zdrowie, nastrój i planetę.
- C. Konturek, T. Brzozowski, S.J. Konturek. (2011). Stress and the gut: Pathophysiology, clinical consequences, diagnostic approach and treatment options. Journal of physiology and pharmacology, 62(6), 591–599.
- Tai, F. W. D., & McAlindon, M. E. (2021). Non-steroidal anti-inflammatory drugs and the gastrointestinal tract. Clinical Medicine, 21(2), 131–134.
- Ból brzucha: Skąd się bierze i w jakich przypadkach należy się zgłosić do lekarza. (b.d.). http://www.mp.pl/social/article/68344
- Piotr Albrecht, Maria Kotowska, Marcin Dziekiewicz. (2014). Od objawu do rozpoznania, czyli diagnostyczna droga na skróty. Gastroenterologia dziecięca – poradnik lekarza praktyka. Wydawnictwo Czelej.
- Malone, J. C., & Daley, S. F. (2024). Elimination Diets. W StatPearls. StatPearls Publishing. http://www.ncbi.nlm.nih.gov/books/NBK599543/
- Algera, J., Colomier, E., & Simrén, M. (2019). The Dietary Management of Patients with Irritable Bowel Syndrome: A Narrative Review of the Existing and Emerging Evidence. Nutrients, 11(9), 2162.
- Dragan, S., Șerban, M.-C., Damian, G., Buleu, F., Valcovici, M., & Christodorescu, R. (2020). Dietary Patterns and Interventions to Alleviate Chronic Pain. Nutrients, 12(9), 2510.
- Vanhauwaert, E., Matthys, C., Verdonck, L., & De Preter, V. (2015). Low-Residue and Low-Fiber Diets in Gastrointestinal Disease Management12. Advances in Nutrition, 6(6), 820–827.
- Bodke, H., & Jogdand, S. (b.d.). Role of Probiotics in Human Health. Cureus, 14(11), e31313.
- Amara, A. A., & Shibl, A. (2015). Role of Probiotics in health improvement, infection control and disease treatment and management. Saudi Pharmaceutical Journal : SPJ, 23(2), 107–114.
- Simon, E., Călinoiu, L. F., Mitrea, L., & Vodnar, D. C. (2021). Probiotics, Prebiotics, and Synbiotics: Implications and Beneficial Effects against Irritable Bowel Syndrome. Nutrients, 13(6), 2112.
- Jadrešin, O., Sila, S., Trivić, I., Mišak, Z., Kolaček, S., & Hojsak, I. (2020). Lactobacillus reuteri DSM 17938 is effective in the treatment of functional abdominal pain in children: Results of the double-blind randomized study. Clinical Nutrition (Edinburgh, Scotland), 39(12), 3645–3651.
- Garg, P. (2021). Inflammation in Irritable Bowel Syndrome (IBS): Role of Psyllium Fiber Supplementation in Decreasing Inflammation and Physiological Management of IBS. The Turkish Journal of Gastroenterology, 32(1), 108–110.
- Ianiro, G., Pecere, S., Giorgio, V., Gasbarrini, A., & Cammarota, G. (2016). Digestive Enzyme Supplementation in Gastrointestinal Diseases. Current Drug Metabolism, 17(2), 187–193.
- Hikisz, P., & Bernasinska-Slomczewska, J. (2021). Beneficial Properties of Bromelain. Nutrients, 13, 4313.
- Weiser, F.-A., Fangl, M., & Mosgoeller, W. (2018). Supplementation of Caricol®-Gastro reduces chronic gastritis disease associated pain. Neuro endocrinology letters, 39, 19–25.
- Kong, Y. R., Jong, Y. X., Balakrishnan, M., Bok, Z. K., Weng, J. K. K., Tay, K. C., Goh, B. H., Ong, Y. S., Chan, K. G., Lee, L. H., & Khaw, K. Y. (2021). Beneficial Role of Carica papaya Extracts and Phytochemicals on Oxidative Stress and Related Diseases: A Mini Review. Biology, 10(4).
- De Filippis, A., Ullah, H., Baldi, A., Dacrema, M., Esposito, C., Garzarella, E. U., Santarcangelo, C., Tantipongpiradet, A., & Daglia, M. (2020). Gastrointestinal Disorders and Metabolic Syndrome: Dysbiosis as a Key Link and Common Bioactive Dietary Components Useful for their Treatment. International Journal of Molecular Sciences, 21(14), 4929
- Khalesi, Z. B., Beiranvand, S. P., & Bokaie, M. (2019). Efficacy of Chamomile in the Treatment of Premenstrual Syndrome: A Systematic Review. Journal of Pharmacopuncture, 22(4), 204–209.
- Negi, R., Sharma, S., Gaur, R., & Jelly, P. (2021). Efficacy of Ginger in the Treatment of Primary Dysmenorrhea: A Systematic Review and Meta-analysis. Cureus, 13, e13743.
- Müller-Lissner, S., Andresen, V., Corsetti, M., Bustos Fernández, L., Forestier, S., Pace, F., & Valdovinos, M. A. (2022). Functional Abdominal Cramping Pain: Expert Practical Guidance. Journal of Clinical Gastroenterology, 56(10).
- Aguilera-Lizarraga, J. (2022). Gut reactions: Emerging mechanisms of abdominal pain from food intake. American Journal of Physiology-Gastrointestinal and Liver Physiology, 323(5), G401–G409.







