Dyslipidemia jest to zaburzenie związane ze zbyt dużą lub małą ilością poszczególnych frakcji lipidowych we krwi.
Wśród populacji najczęściej występuje hiperlipidemia, tj. zwiększenie ilości cholesterolu oraz trójglicerydów (1). Jak wynika z polskiego badania WOBASZ II na hiperlipidemię choruje około 70% mężczyzn i 64% kobiet. Według szacowań nawet 2/3 chorych osób nie wie, że ma dyslipidemię (2). Zaburzenie to nie ma specyficznych objawów, szczególne we wczesnych stadiach. Jedynym sposobem na jego wykrycie jest wykonanie badania krwi, czyli lipidogramu.
Klasyfikacja zaburzeń lipidowych
| Typ dyslipidemii | Wyniki laboratoryjne badania krwi |
| Hipercholesterolemia | – stężenie cholesterolu frakcji LDL powyżej 116mg/dl lub – stężenie cholesterolu nie-HDL powyżej 130mg/dl |
| Hipertriglicerydemia | – stężenie trójglicerydów (TG) powyżej 150mg/dl |
| Dyslipidemia aterogenna | – stężenie cholesterolu frakcji HDL: poniżej 45mg/dl u kobiet poniżej 40mg/dl u mężczyzn oraz: – stężenie cholesterolu frakcji LDL powyżej 116mg/dl – stężenie TG powyżej 150mg/dl |
| Hiper(a)lipoproteinemia | stężenie cholesterolu frakcji HDL powyżej 60mg/dl |
| Zespół chylomikronemii | stała obecność chylomikronów we krwi |
Źródło: opracowanie własne na podstawie wytycznych ESC/EAS dotyczących postępowania w dyslipidemiach (3).
Jakie są przyczyny dyslipidemii?
Występowanie zaburzeń lipidowych przeważnie związane jest z nieprawidłowymi zwyczajami żywieniowymi oraz brakiem aktywności fizycznej. W związku z tym zaburzenia te występują częściej u osób z nadmierną masą ciała oraz cukrzycą typu II (3).
Na gospodarkę lipidową ma także wpływ funkcjonowanie układu trawiennego. Mechanizmy zachodzące w wątrobie odpowiadają zarówno za wytwarzanie, jak i usuwanie cholesterolu z organizmu. Jeżeli dojdzie do jej uszkodzenia lub stłuszczenia, procesy te będą miały znacząco mniejszą wydajność.
Dyslipidemie mogą także wystąpić u osób z nieprawidłowo funkcjonującymi: trzustką czy jelitami. To te narządy wytwarzają enzymy hydrolizujące spożyte tłuszcze. Jeżeli procesy trawienia tłuszczu będą zaburzone, wpłynie to na intensyfikację zaburzeń lipidowych (1,5).
Częstszą kontrolę stężeń lipidów powinny także wykonywać osoby chorujące na dysfunkcję nerek (5).
Pamiętajmy, że dyslipidemia może być także związana z czynnikami genetycznymi. Choć są to sytuacje rzadsze, nasz pacjent może chorować na cholesterolemię rodzinną, sitosterolemię czy hipercholesterolemię wielogenową.
Zarówno w przypadku dyslipidemii o podłożu genetycznym, jak i tej, pochodzenia środowiskowego, wprowadzenie zmian w diecie oraz zwiększenie aktywności fizycznej, przyczynia się do normalizacji poziomu lipidów we krwi (3). Najnowsze zalecenia przedstawię w tym artykule.
Konsekwencje zdrowotne zaburzeń lipidowych
Zaburzenia lipidowe wiążą się z wieloma konsekwencjami zdrowotnymi. Wpływają na rozwój chorób sercowo-naczyniowych, m.in. miażdżycy, czyli choroby zapalnej tętnic związanej z występowaniem blaszek miażdżycowych (1). Miażdżyca zaś może przyczyniać się do udaru mózgu, choroby niedokrwiennej serca, zawału mięśnia sercowego, niedokrwienia kończyn czy zmian w tętnicach siatkówki.
Według danych WHO w 2020 roku choroba niedokrwienna serca była przyczyną 16% zgonów populacji światowej. Natomiast udary mózgu były drugą przyczyną pod względem liczebności, tj. 11% światowych zgonów (9).
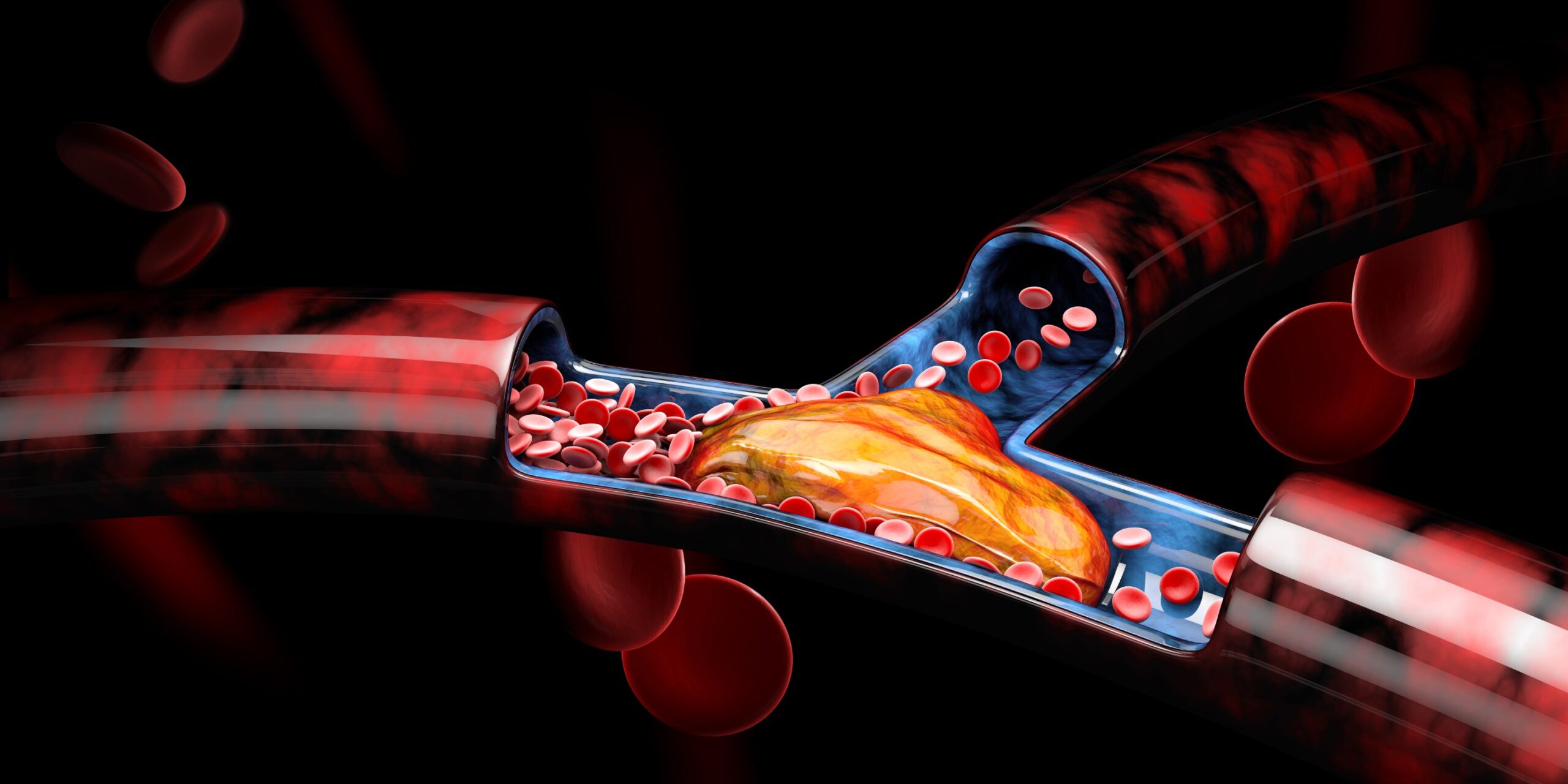
Receptory scavenger, cholesterol i ich powiązanie z blaszkami miażdżycowymi
Receptory scavenger są to powierzchniowe receptory komórek, pomimo że opisano je po raz pierwszy w 1979 roku, nadal są prowadzone badania w celu dokładniejszego poznania szlaków ich działania. Istnieje wiele form tych receptorów, a każda z nich rozpoznaje oraz eliminuje inny rodzaj szkodliwych dla organizmu substancji. Mogą to być bakterie, białka szoku termicznego, czy właśnie cholesterol (7).
Jeżeli stężenie cholesterolu LDL we krwi wynosi powyżej 116mg/dl receptory scavenger wychwytują jego nadmiar, a następnie kumulują w komórkach znajdujących się pod śródbłonkiem naczyń krwionośnych. Komórki te po wypełnieniu cholesterolem LDL nazywamy piankowatymi. Wraz z utrzymującym się podwyższonym poziomem cholesterolu LDL, ilość komórek piankowatych rośnie, tworząc blaszkę miażdżycową (3,7).
Blaszka miażdżycowa zmniejsza światło tętnicy, utrudniając przepływ krwi (7). Należy wspomnieć, że odłożony w tych komórkach cholesterol LDL ulega procesowi utleniania, co prowadzi do rozwoju stanów zapalnych tętnic. W wyniku tego może dojść do pęknięcia, wykrzepiania, czy oderwania blaszki miażdżycowej. Są to mechanizmy prowadzące do zamknięcia światła naczynia krwionośnego, czyli m.in. zawału mięśnia serowego czy udaru mózgu (1).
Diagnostyka zaburzeń lipidowych
Europejskie Towarzystwo Kardiologiczne (ESC) oraz Europejskie Towarzystwo Badań nad Miażdżycą (EAS) zalecają wykonywanie badań stężenia cholesterolu raz w roku:
- u kobiet po 50. roku życia
- u mężczyzn po 40. roku życia
Jeżeli pacjenci chorują na przewlekłe choroby lub mają nieprawidłowe wyniki badań lipidogramu, należy zwiększyć częstotliwość wykonywania tych badań.
W ramach badania lipidogramu mierzy się poziom trójglicerydów, cholesterolu całkowitego oraz frakcji HDL, oraz nie-HDL. Frakcją nie-HDL określa się wszystkie frakcje aterogenne, czyli te wspomagające rozwój miażdżycy, m.in. LDL IDL, VLDL.
Należy jednak pamiętać, że dzieci także mogą być chore na miażdżycę. Coraz częściej zaleca się wykonywanie badań u dzieci w wieku 9-11 lat, a następnie 17-21 lat. Ma to na celu szybsze wykrycie oraz wdrożenie leczenia zaburzeń lipidowych w tej grupie.
Skala SCORE przy diagnostyce zaburzeń lipidowych
Nie ma jednolitych wartości referencyjnych stężeń cholesterolu LDL oraz nie-LDL dla całej populacji. Dlatego ESC oraz EAS zalecają stosowane skali SCORE w celu oszacowania ryzyka wystąpienia przedwczesnego zgonu z powodu chorób sercowo- naczyniowych (3).
W skali SCORE bierzemy pod uwagę: palenie papierosów, wiek, wyniki lipidogramu, wartości ciśnienia krwi, masę ciała oraz styl życia pacjenta. Według polskich zaleceń dodatkowo należy wziąć pod uwagę występowanie cukrzycy, przewlekłej niewydolności nerek oraz epizodów sercowo-naczyniowych w przeciągu ostatnich 2 lat (10). Wypadkową tych wartości jest zwiększające się ryzyko przedwczesnego zgonu z powodu chorób sercowo- naczyniowych. W związku z określonym ryzykiem możemy oszacować wartości referencyjne stężenia LDL oraz stężenia cholesterolu nie-HDL we krwi (3).
Wartości referencyjne cholesterolu frakcji LDL we krwi według określonego ryzyka za pomocą skali SCORE
| Kategoria ryzyka | Wartości referencyjne |
| niskie | LDL < 116mg/dl |
| umiarkowane | LDL < 100mg/ dl |
| wysokie | LDL < 70mg/ dl |
| bardzo wysokie | LDL < 55mg/dl |
Źródło tabel: wytyczne ESC/ EAS dotyczące postępowania w dyslipidemiach: jak dzięki leczeniu zaburzeń lipidowych obniżyć ryzyko sercowo- naczyniowe (2019)
Wartości referencyjne cholesterolu nie-HDL we krwi według określonego ryzyka za pomocą skali SCORE
| Kategoria ryzyka | Wartości referencyjne |
| Umiarkowane | 130mg/dl |
| Duże | <100mg/dl |
| Bardzo duże | <85mg/dl |
Ilość trójglicerydów <150mg/dl wskazuje na małe ryzyko wystąpienia chorób sercowo- naczyniowych (3).
Leczenie zaburzeń lipidowych
Ocena ryzyka za pomocą skali SCORE jest istotna także dla lekarza w trakcie wybierania sposobu leczenia pacjenta.
Według polskich wytycznych z 2021 roku, lecząc pacjenta o małym ryzyku, którego poziom cholesterolu LDL we krwi wynosi do 115mg/dl, zalecana jest jedynie zmiana stylu życia.
Przy wynikach na poziomie 115-190mg/dl należy zmienić styl życia. Lekarz może rozważyć wprowadzenie leczenia farmakologicznego, jeżeli wcześniejsze działania nie przyniosły oczekiwanych rezultatów.
Powyżej 190mg/dl konieczna jest zmiana stylu życia z jednoczesnym wprowadzeniem leczenia farmakologicznego.
Im wyższe ryzyko określone za pomocą skali SCORE, tym szybciej wprowadza się leczenie farmakologiczne. Dla przykładu dla osoby o bardzo dużym ryzyku przy wynikach cholesterolu LDL na poziomie 55-70mg/dl jest konieczne wprowadzenie leczenia farmakologicznego (10).
Zalecane zmiany stylu życia
- wprowadzenie lub zwiększenie ilości aktywności fizycznej
Aktualne WHO zaleca 150-300 minut tygodniowo umiarkowanego wysiłku lub 75-150 minut tygodniowo wysiłku o dużej intensywności. Taka ilość aktywności działa prewencyjnie na choroby sercowo- naczyniowe.
Pamiętajmy, by aktywność sportową wprowadzać stopniowo, wraz ze wzrostem kondycji organizmu należy zwiększać intensywność wysiłku.
Według badań aerobowy wysiłek fizyczny (ok. 3,5-5km dziennie szybkiego marszu) prowadzi do zwiększenia stężenia cholesterolu HDL o 3,1-6mg/dl (3). - redukcja nadmiernej masy ciała
Zauważono, że redukcja nadmiernej masy ciała o ok. 4kg powoduje obniżenie cholesterolu frakcji LDL o 5mg/dl krwi oraz jednocześnie wzrost cholesterolu frakcji HDL o 2mg/dl krwi. Niestety wraz ze stabilizacją masy ciała poziom cholesterolu LDL może ulec zwiększeniu, aby temu zapobiec, należy dbać o codzienną aktywność oraz stosować właściwą dietę (8). - dbanie o higienę snu
przestrzeganie stałych godzin snu, utrzymywanie ok. 8 godzin nieprzerwanego snu w ciągu doby - stosowanie właściwej diety (ten temat rozwinę w dalszej części artykułu)
Zalecane suplementy wspomagające normalizację poziomu LDL
- farmakologiczne preparaty ze sfermentowanego czerwonego ryżu, zawierające 2,5-10mg monakoliny K
- nienasycone kwasy tłuszczowe omega 3 (2-3g dziennie)
- sterole i stanole roślinne (2g dziennie)
- frakcja rozpuszczalna błonnika pokarmowego (3-10g dziennie)
- berberyna (500-1500mg)
Pozostałe dostępne na rynku suplementy nie uzyskały pozytywnych wyników potwierdzających ich korzystne działanie na profil lipidowy (3,10).
Monakolina K, czyli substancja zawarta w preparatach ze sfermentowanego czerwonego ryżu zasługuje na specjalną uwagę. Badania dowiodły, że normalizuje dyslipidemię oraz wspomaga leczenie niealkoholowego stłuszczenia wątroby. Działa także przeciwzapalnie, antyoksydacyjne, a także przedłuża czas funkcjonowania komórek wątroby. Preparatów tych nie powinno się przyjmować jednocześnie ze statynami (6).
Wśród konwencjonalnych metod leczenia farmakologicznego lekarz może zalecić statyny, fibraty, inhibitory absorpcji cholesterolu, leki wiążące kwasy żółciowe (3).
Zalecenia dietetyczne
Najbardziej polecanymi dietami wspomagającymi leczenie zaburzeń lipidowych są:

Zaleca się ograniczenie spożywania:
- nasyconych kwasów tłuszczowych, występujących w tłustym mięsie, jego przetworach, maśle, tłustych serach pleśniowych oraz żółtych
- kwasów tłuszczowych typu trans, które występują w margarynach twardych, słodyczach, czy wypiekach przemysłowych
- cholesterolu (do 200mg dziennie) występującego w podrobach, żółtku, owocach morza czy maśle
- alkoholu do ilości poniżej 10g dziennie. Przy zwiększonym stężeniu TG w osoczu należy wyeliminować spożywanie alkoholu
- cukrów prostych, szczególnie fruktozy. Cukry te występują w słodyczach, napojach czy jogurtach słodzonych syropami glukozowo-fruktozowymi
Zaleca się wzbogacenie diety w:
- błonnik (ok. 30-40g dziennie), występujący w świeżych warzywach i owocach, warzywach strączkowych, zbożach oraz produktach zbożowych z pełnego przemiału
- świeże owoce -co najmniej 200g dziennie oraz tyle samo świeżych warzyw
- nienasycone kwasy tłuszczowe – około 10g dziennie, tj. łyżka oleju lnianego, ok. 25 g orzechów włoskich, migdałów, czy siemienia lnianego.
- wielonienasycone kwasy tłuszczowe omega-3 (2-3g dziennie), występujące w tłustych rybach morskich, algach morskich oraz tranie. Kwasy te są nie tylko źródłem energii, ale także regulują metabolizm. Pozytywnie wpływają na aktywność czynników transkrypcyjnych odpowiedzialnych za gospodarkę lipidową (5)
Przykładowy jadłospis
Śniadanie- płatki owsiane z gruszką
- 50g płatków owsianych
- łyżka otrębów owsianych
- średnia gruszka
- łyżeczka migdałów
- 1 figa suszona
- Łyżka jogurtu naturalnego
- Łyżeczka miodu
Płatki owsiane i otręby zalewamy wodą, dodajemy obraną startą na tarce gruszką. Gotujemy pod przykryciem, dodajemy bakalie. Polewamy jogurtem wymieszanym z miodem.
II śniadanie- sałatka z czarnej soczewicy
- 30g soczewicy suchej lub 100g ugotowanej
- 3 rzodkiewki
- średni ogórek
- 2 łyżeczki pestek dyni
- 1/2 łyżeczki sezamu
- zioła – nać pietruszki, koperek, bazylia
- łyżka oleju lnianego
- sok z cytryny
Zalej soczewicą wodą i zostaw na noc. Gotuj soczewicę do miękkości w wymienionej wodzie (około 15 minut). Warzywa pokrój, wymieszaj z soczewicą, ziołami. Pokrop olejem lnianym i sokiem cytrynowym, przypraw do smaku.
Obiad- gulasz z indyka z kaszą gryczaną
- 120g mięsa z udźca indyka
- średnia marchew
- mała pietruszka
- kawałek selera
- mała cebula
- łyżeczka koncentratu pomidorowego
- łyżka oleju rzepakowego
- 50g kaszy gryczanej
Cebulę podsmaż na łyżeczce oleju, dodaj pozostałe warzywa.
Mięso pokrój, przypraw solą, pieprzem oraz słodką papryką. Dodaj do warzyw i duś do miękkości. Przypraw do smaku.
Przekąska
- 3 orzechy włoskie
- Jabłko świeże lub jabłka suszone
Kolacja- kanapki z łososiem wędzonym i grillowaną cukinią
- 2 kawałki chleba graham
- 10g margaryny ze sterolami lub oliwy z oliwek
- 70g łososia świeżego
- 7g suszonych pomidorów
- zioła
- 150g cukinii
- łyżeczka oleju rzepakowego
Cukinię kroimy w cienkie plasterki (np. za pomocą obieraczki). Podsmażamy na łyżeczce oleju, na wierzch kładziemy łososia przyprawionego do smaku. Dodajemy pomidory i zioła. Dusimy pod przykryciem.
Postępowanie z pacjentem
Jeżeli podejrzewamy, że nasz pacjent zmaga się z zaburzeniami lipidowymi, należy go skierować na badania. Mamy tutaj dwie możliwości, możemy skierować pacjenta do lekarza w celu potwierdzenia występowania zaburzeń lipidowych. Drugą opcją jest pokierowanie pacjenta na wykonanie badań lipidogramu we własnym zakresie.
Pamiętajmy, że jeszcze przed wykonaniem badań możemy wprowadzić do jadłospisu pacjenta prozdrowotne zmiany oraz zachęcać go do podjęcia aktywności fizycznej. Nie wpłynie to negatywnie na zdrowie pacjenta, nawet jeżeli się okaże, że wyniki lipidogramu są w normie. Nie wprowadzajmy jednak margaryn ze stanolami, czy suplementów diety normalizujących poziomy lipidów.
Wyniki badań koniecznie przeanalizujmy wspólnie z pacjentem, wskażmy zagrożenia oraz możliwości leczenia zaburzeń lipidowych. Na tym etapie wprowadzamy kolejne zmiany dietetyczne, namawiamy pacjenta do zwiększenia aktywności fizycznej oraz przyjmowania suplementów diety.
Skonsultujmy pacjenta z lekarzem, jeżeli nasze działania będą nieskuteczne, może okazać się konieczne wprowadzenie leczenia farmakologicznego.
Podsumowanie
- Dyslipidemia jest często spotykanym zaburzeniem wśród populacji. Należy zwiększyć częstotliwość wykonywania badań profilaktycznych w celu wykrycia tych zaburzeń, także wśród dzieci.
- Koniecznie należy badać osoby szczególnie narażone na wystąpienie dyslipidemii.
- W celu prewencji oraz leczenia zaburzeń lipidowych należy zwiększyć ilość aktywności fizycznej, oraz zadbać o zdrową dietę. Pamiętajmy, że palenie papierosów zwiększa ryzyko wystąpienia dyslipidemii.
- W jadłospisie powinny się znajdować tłuszcze wielonienasycone, złożone węglowodany, a także błonnik. Dodatkowo można go wzbogacić suplementami opisanymi wcześniej diety.
- W trakcie leczenia dyslipidemii należy kontrolować stężenie lipidów we krwi.
Bibliografia:
- Berberich A., Hegele R. (2022) A Modern Approach to Dyslipidemia. Endocrine reviews, vol. 43 (4), 611-653
- Wierzowiecka M., Niklas A. (2022) Praktyczne wskazówki dotyczące leczenia hipolipemizującego- co wynika z najnowszych polskich wytycznych. Termedia
- Wytyczne ESC/EAS dotyczące postępowania w dyslipidemiach: jak dzięki leczeniu zaburzeń lipidowych obniżyć ryzyko sercowo- naczyniowe (2019)
- Yancy W., Olsen M., Guyton J., Bakst R., Westman E. (2004) A low-carbohydrate, ketogenic diet versus a low-fat diet to treat obesity and hyperlipidemia. Annals of Internal Medicine, 140 (10)
- Kochan Z., Szupryczynska N., Malgorzewicz S., Karbowska J. (2021) Dietary Lipids and Dyslipidemia in Chronic Kodney Disease. Nutrients, 13 (9), 3138
- Munkong N., Somnuk S., Jantarach N., Ruxsanawet K., Nuntaboon P., Kanjoo V., Yoysungnoen B. (2023) Red Rice Bran Extract Alleviates High- Fat Diet- Induced Non- Alcoholic Fatty Liver Disease and Dyslipidemia in Mice. Nutrients, 15 (1), 246
- Gudgeon J., Marin- Rubio J., Trost M. (2022) The role of macrophage scavenger receptor 1 (MSR1) in inflammatory disorders and cancer. Tront Immunol. 13: 1012003
- Ge L. Sadeghirad B., Ball G., Costa B., Hitchock C., Svendrovski A., Kiflen R., Quadri K., Kwon H., Karamouzian M., Adams- Webber T., Ahmed W., Damanhoury S., Zeraatkar D, Nikolaopoulou A., Tsuyuki R., Tian J. Yang K., Guyatt G., Johanston B.(2020) Comparison of dietary macronutrient patterns od 14 popular named dietary programmes for weight and cardiovascular risk factor reduction in adults: systematic review and network mata- analysis of randomised trials. BMJ, 369, m696
- Smakosz A., Dąsal M. (2021) Epidemia- od historycznych postaci leku po COVID-19. Pharmacopola, 135-144
- Wytyczne PTL/KLRWP/PTK/PTDL/PTD/PTNT diagnostyki i leczenia zaburzeń lipidowych w Polsce 2021