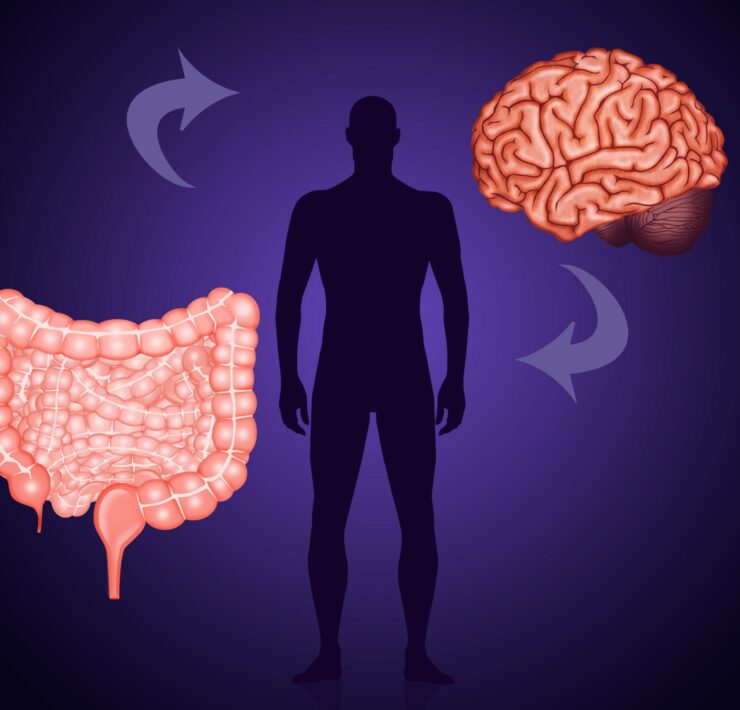
W jelitach zdrowego człowieka żyje nawet do 3 kg drobnoustrojów. Są to bakterie, wirusy i grzyby, które bytując w jednym środowisku wytwarzają swoistą równowagę i homeostazę, wpływając wzajemnie na siebie, jak i na funkcjonowanie przewodu pokarmowego człowieka. Uważa się, że mikrobiom człowieka kształtuje się do 3 roku życia. Wpływ na niego ma zarówno rodzaj porodu, sposób karmienia w okresie niemowlęctwa, przyjmowanie antybiotyków oraz dieta i aktywność fizyczna. Mikroflora jelitowa człowieka syntetyzuje witaminy (np. witaminę K), aminokwasy, bierze udział w przekształcaniu kwasów żółciowych, polifenoli, czy kancerogennych heterocyklicznych amin i nitrozoamin.
Mikrobiota jelit
U zdrowego, dorosłego człowieka mikroflora jelit jest zazwyczaj stabilna. W 90% mikroflorę jelit stanowią dwie gromady Firmicutes i Bacteroidetes. Według przeprowadzonych badań rodzaj Bacteroidetes przeważa u osób szczuplejszych oraz jego liczebność zwiększa się wraz z utratą masy ciała, natomiast liczebność rodzaju Firmicutes wzrasta wraz z masą ciała oraz spożyciem kalorii. Bakterie z rodziny Bifidobacterium i Lactobacillus cechują się prozdrowotnym oddziaływaniem na organizm, natomiast Staphylococcus i Clostridium określane są jako patogenne.
W naszym przewodzie pokarmowym bytują także bakterie, które, jak udowodniono, mogą wpływać na naszą psychikę, poprzez syntezę neuroprzekaźników oraz neuromodulatorów. Przekaźnikiem produkowanym przez Lactobacillus i Bifidobacterium jest kwas gamma-aminomasłowy, Escherichia, Bacillus i Saccharomyces produkują norepinefrynę. Candida, Streptococcus i także Escherichia wytwarzają serotoninę. Mikroflora jelitowa człowieka syntezuje również krótkołańcuchowe kwasy tłuszczowe, które zwiększają wchłanianie jonów wapnia, żelaza i magnezu, działają przeciwzapalnie oraz są źródłem energii dla komórek jelita grubego. Kwasy te wpływają na równowagę między drobnoustrojami bytującymi w przewodzie pokarmowym, hamując wzrost patogenów Mogą bezpośrednio przekraczać barierę krew- mózg, przez co wpływać na ośrodkowy układ nerwowy. Produkty przemiany materii drobnoustrojów wchodzą również w reakcję z nabłonkiem jelita i współczulnymi zwojami nerwowymi.
Zależność między dysbiozą a chorobami psychicznymi
Dysbioza jelit określana jest jako zaburzenia w ilości, jakości i funkcjonowaniu bakterii bytujących w jelitach człowieka. Na podstawie badań, wiadomo już, że istnieje zależność pomiędzy występowaniem chorób zapalnych jelit, autoimmunologicznych czy otyłości a dysbiozą jelitową. Nasze jelita to aż 400 m2, słuszne więc wydaje się upatrywanie w nich przyczyn różnych chorób, w tym zaburzeń psychiatrycznych.
Jedną z chorób psychicznych dotykającą na świecie ponad 300 milionów osób jest depresja. Nie ma jednej przyczyny, która ją wywołuje. Oczywiście depresja może być konsekwencją traumatycznych zdarzeń, ale chorują na nią również osoby, którym nic złego się nigdy nie przydarzyło. Dlatego też część środowisk medycznych szuka jednej z przyczyn depresji w przewlekłym stanie zapalnym organizmu.
Hipoteza stanu zapalnego jako przyczyny zaburzeń psychicznych pojawiła się już w latach 80. ubiegłego wieku. Wtedy to badacze zauważyli, że osoby chorujące na zapalenia jelit cechują się podobnymi zachowaniami. Często można było im przypisać lękliwość, zaburzenia obsesyjno-kompulsywne, perfekcjonizm czy zależność.

Wyniki badań na zwierzętach
Przeprowadzono badania na modelach zwierzęcych, gdzie u myszy z bakterią Campylobacter jejuni wystąpiły objawy lękowe. W następstwie zasiedlenia jelita bakterią Campylobacter jejuni nastąpiła aktywacja jąder czuciowych w pniu mózgu, bez zwiększenia się cytokin prozapalnych w organizmie. Według hipotezy badaczy, informacja o kolonizacji jelit przez Campylobacter jejuni może być przekazywana drogą nerwową do struktur czuciowych w mózgu, przez co wywoływać objawy lękowe.
W innym modelu zwierzęcym prowadzonym na szczurach, występowanie bakterii jelitowych w przewodzie pokarmowym dodatnio korelowało z zachowaniami depresyjnymi oraz zaburzeniami funkcji poznawczych. Po przeprowadzeniu długotrwałej antybiotykoterapii u szczurów, która miała na celu pozbawić ich naturalnej flory jelitowej, u zwierząt pojawiły się zaburzenia zachowania, objawy depresyjne oraz zaburzenia pamięci przestrzennej.
Inne doświadczenie wykazało, że myszy pozbawione naturalnej flory jelitowej przejawiają mniej zachowań prospołecznych niż te o prawidłowej florze jelit. Po wprowadzeniu naturalnie bytujących bakterii w jelitach, zachowania myszy wracają do normy.
Przegląd badań
🔎 Również zgodnie z przeglądem badań z 2023 roku [8] dysbioza mikrobioty jelitowej jest związana z zaburzeniami psychicznymi i neuropsychiatrycznymi. Badania wykazały spadek fermentujących taksonów w różnych zaburzeniach psychicznych, co prowadzi do zmniejszenia produkcji krótkołańcuchowych kwasów tłuszczowych i wzrostu taksonów prozapalnych, które mogą nasilać te schorzenia.
Mikrobiom a depresja u ludzi
Badania pod kątem flory jelitowej były także prowadzone na ludziach chorujących na depresję. Wykazano, że w kale osób chorych bytowała większa ilość bakterii Enterobacteriaceae i Alistipes oraz zmniejszona liczebność Faecalibacterium i Ruminococcus. Z takimi zaburzeniami we florze jelitowej pojawiało się zmniejszone stężenie neurotroficznego czynnika pochodzenia mózgowego we krwi (BDNF, brain-derived neurotrophic factor).
W innym badaniu diagnostyce poddano 80 osób, z których 44 cierpiało na chorobę Crohna, 36 na wrzodziejące zapalenie jelita grubego. Wykazano, że najczęściej chorym można przypisać neurotyzm oraz zamknięcie w sobie. Te cechy osobowości nie były jednak wynikiem chorób jelit i konsekwencją stanu zapalnego toczącego się w organizmie, ale występowały przed wystąpieniem choroby.
Lekarze przeprowadzili także badanie na grupie chorych z tzw. dużą depresją. Połowie z nich podawano przez 8 tygodni probiotyk z: Lactobacillus acidophilus, Lactobacillus casei, Bifidobacterium bifidum, połowie zaś placebo. U chorych przyjmujących probiotyk wykazano większą poprawę kliniczną depresji mierzonej skalą Becka, niż u grupy przyjmującej placebo. U pierwszej grupy odnotowano także obniżenie poziomu insuliny oraz hs-CRP w surowicy krwi, obniżenie insulinooporności oraz zwiększenie stężenia glutationu we krwi.
Podsumowanie
Na podstawie przedstawionych informacji, wydaje się być słuszne wprowadzenie do leczenia zaburzeń psychicznych, jako leczenia dodatkowego, wraz ze standardowymi lekami, leczenia probiotykami. Oczywiście po wcześniej przeprowadzonej diagnostyce mikroflory jelit i diagnostyce psychiatrycznej. Aby jednak w pełni zrozumieć mechanizm działania probiotyków na ludzką psychikę niezbędne są większe, zrandomizowane badania.
Źródła
- Carding S, Verbeke K, Vipond DT, et al. Dysbiosis of the gut microbiota in disease. Microb Ecol Health Dis. 2015; 26: 26191, indexed in Pubmed: 25651997.
- Conlon MA, Bird AR. The impact of diet and lifestyle on gut microbiota and human health. Nutrients. 2014; 7(1): 17–44, doi: 10.3390/nu7010017, indexed in Pubmed: 25545101
- Fond G, Boukouaci W, Chevalier G, et al. The „psychomicrobiotic”: Targeting microbiota in major psychiatric disorders: A systematic review. Pathol Biol (Paris). 2015; 63(1): 35–42, doi: 10.1016/j. patbio.2014.10.003, indexed in Pubmed: 25468489.
- Gonzalez A, Stombaugh J, Lozupone C, et al. The mind-body- -microbial continuum. Dialogues Clin Neurosci. 2011; 13(1): 55–62, indexed in Pubmed: 21485746.
- Lach G, Schellekens H, Dinan TG, et al. Anxiety, Depression, and the Microbiome: A Role for Gut Peptides. Neurotherapeutics. 2018; 15(1): 36–59, doi: 10.1007/s13311-017-0585-0, indexed in Pubmed: 29134359.
- Liśkiewicz P., Pełka-Wysiecka J., Wroński M., Bąba-Kubiś A., Samochowiec J., Intestinal flora and the pathophysiology of depression and anxiety disorders — current state of the art and future perspectives tom 15, nr 2, 70–76, 2018 Via Medica ISSN 1732–9841.
- Petersen C, Round JL. Defining dysbiosis and its influence on host immunity and disease. Cell Microbiol. 2014; 16(7): 1024–1033, doi: 10.1111/cmi.12308, indexed in Pubmed: 24798552.
- Grau-Del Valle C, Fernández J, Solá E, Montoya-Castilla I, Morillas C, Bañuls C. Association between gut microbiota and psychiatric disorders: a systematic review. Front Psychol. 2023 Aug 3;14:1215674. doi: 10.3389/fpsyg.2023.1215674. PMID: 37599717; PMCID: PMC10435258.
- Data pierwotnej publikacji: 5.07.2020
- Data ostatniej aktualizacji o wyniki badań: 28.08.2023
Magister biologii, biotechnologii, dyplomowany dietetyk. Uczestniczka licznych szkoleń na temat żywienia w chorobach tarczycy oraz diety w sporcie. Prywatnie pasjonatka gotowania i zdrowych słodkości.