Overtreatment. Kiedy mamy do czynienia z nadmiernym leczeniem?

W ciągu ostatnich lat coraz częściej odnotowanym zjawiskiem jest tak zwany “overtreatment”. Dotyczy on systemów opieki zdrowotnej w różnych krajach świata. Nadmierne leczenie z założenia miało pomóc pacjentom poprawić ich wyniki badań. W rzeczywistości stało się jednak czynnikiem generującym większe koszty opieki i obciążenie dla służby zdrowia. Dla samych pacjentów również nie okazało się skuteczne. Ryzyko zdrowotne przewyższyło potencjalne korzyści tego systemu.
Czym jest overtreatment?
Overtreatment określa się zazwyczaj jako nadmierne leczenie. Są to wszystkie interwencje medyczne, w tym także podawanie leków, czy stosowanie zabiegów, które mają na celu zapewnienie wyższej skuteczności terapii. W praktyce jednak taka metoda, zamiast polepszać wyniki badań pacjentów, stwarza dla nich ryzyko zdrowotne |1|. Podczas przyjmowania większej ilości leków znacznie częściej może dochodzić do błędów w ich dawkowaniu.
Nadmierna diagnoza a nadmierne leczenie
Bardzo często overtreatment związany jest z nadmierną diagnozą (overdiagnosis). Okazuje się, że pacjenci są znacznie spokojniejsi o swój stan zdrowia, jeśli poddawani są większej ilości badań. Pozwala to budować poczucie spokoju i pewność, że potencjalne nieprawidłowości zdrowotne zostaną na pewno wykryte |2|.
Z drugiej strony większa ilość badań umożliwia uzyskanie fałszywie dodatnich wyników. Takie wyniki początkowo wskazują na istnienie choroby, ale potem weryfikowane są jako błędne |3|. Choroba jest wówczas wykluczana i nie jest wdrażane niepotrzebne leczenie.
Rozwój medycyny przyczynił się do wyznaczenia granic dotyczących tego, jakie jednostki chorobowe można zdiagnozować i wyleczyć. Zdarza się, że pacjenci oczekują od lekarzy wykonania badań, które z medycznego punktu widzenia nie wniosą niczego istotnego |2|. Podobnie jest z farmakoterapią. Osoby chore oczekują kontynuowania terapii lub podjęcia jej innego rodzaju, mimo nieskuteczności i braku postępów klinicznych |2|.
W jakich obszarach medycznych występuje overtreatment?
Overtreatment występuje najczęściej w obrębie trzech obszarów. Pierwszym z nich jest medycyna kliniczna. Niegroźne zaburzenia traktuje się wówczas jako groźne choroby |1|. Wdrażane jest leczenie, które ma zapobiegać postępowi choroby. Tymczasem okazuje się ono zupełnie zbędne.
Problem nadmiernego leczenia dotyczy też często, choć nie zawsze badań przesiewowych. Szczególnie w kierunku diagnostyki nowotworów złośliwych |4|. Najwięcej nadrozpoznawalności jest związane z badaniami w kierunku raka piersi, raka prostaty oraz raka płuc na podstawie tomografii komputerowej. Istnieje szereg badań przesiewowych o dużej dokładności. Należy jednak pamiętać, że przy tego typu badaniach należy brać pod uwagę biologię nowotworu i tempo jego wzrastania |4|.
Badania przesiewowe w kierunku najbardziej złośliwych i szybko rosnących nowotworów są często nieefektywne, bo nie nadążają ich wychwycić. Obciążają także pacjentów pod względem finansowym oraz są obarczone ryzykiem większych strat niż korzyści. Z kolei w przypadku nowotworów łagodnych w przebiegu i wolnorosnących badania te nie wydają się konieczne |8|. Pod warunkiem że nowotwór nie prowadzi do skrócenia życia i pogorszenia jego jakości.
Przed wdrożeniem badań przesiewowych należy wziąć pod uwagę ryzyko nie tylko fałszywie pozytywnych wyników badań. Powinno się zwrócić uwagę także na ryzyko wykrywania zmian przypadkowych oraz związane z tym konsekwencje niepotrzebnego leczenia |6|. Do których oprócz konsekwencji zdrowotnych, można zaliczyć także konsekwencje finansowe i obciążenie emocjonalne pacjentów.
Kolejnym powszechnie znanym obszarem występowania overtreatment jest przemysł farmaceutyczny i system leków bez recepty. Firmy farmaceutyczne mogą promować leczenie stanów, które nie są klasyfikowane jako choroby oraz objawy występujące na granicy normy i patologii. Reklamy często zachęcają do kupowania i przyjmowania leków na różne rodzaje chorób, które nie istnieją nawet w międzynarodowej klasyfikacji chorób |3|.
Często koncerny farmaceutyczne wyolbrzymiają objawy towarzyszące naturalnym, fizjologicznym zmianom w różnych okresach życia |3|. Podkreślają natomiast konieczność ich leczenia i przedstawiają statystyki, aby wzmocnić przekaz i wywrzeć wrażenie powszechnego występowania danego problemu.
Interakcje z innymi lekami
Przyjmowanie dużej ilości leków jednocześnie może powodować ich zmienione działanie, co powszechnie nazywamy interakcją. Czasami połączenia różnych preparatów mogą okazać się skuteczne dla naszego zdrowia, a czasem wręcz odwrotnie |7|.
Podczas przyjmowania kilku leków, działanie substancji czynnych w nich zawartych może ulec zmianom na każdym z etapów metabolizmu. Może mieć to różne konsekwencje np. spowodować zbyt silne działanie leku. Przez to zwiększa się jego toksyczność i ryzyko wystąpienia działań niepożądanych |5|.
Mogą pojawić się też inne niepożądane skutki, trudne do przewidzenia i niecharakterystyczne dla żadnego z przyjmowanych środków. Ryzyko groźnych konsekwencji zdrowotnych na skutek łączenia ze sobą wielu leków rośnie wraz z ich przyjmowaną liczbą |7|.
Można je ograniczyć, stosując tylko niezbędne, zalecone przez lekarza środki. Należy zwrócić szczególną uwagę na przestrzeganie zalecanych dawek i odstępów czasu pomiędzy ich przyjmowaniem |7|.
Interakcje z żywnością
Leki mogą wchodzić w interakcje nie tylko pomiędzy sobą, ale także z niektórymi składnikami pożywienia i alkoholem. Im większa ilość przyjmowanych leków, tym wyższe ryzyko interakcji z żywnością |7|. Świadomość skutków zdrowotnych łączenia niektórych leków i żywności są niezbędnymi warunkami do przeprowadzenia bezpiecznej i skutecznej terapii.
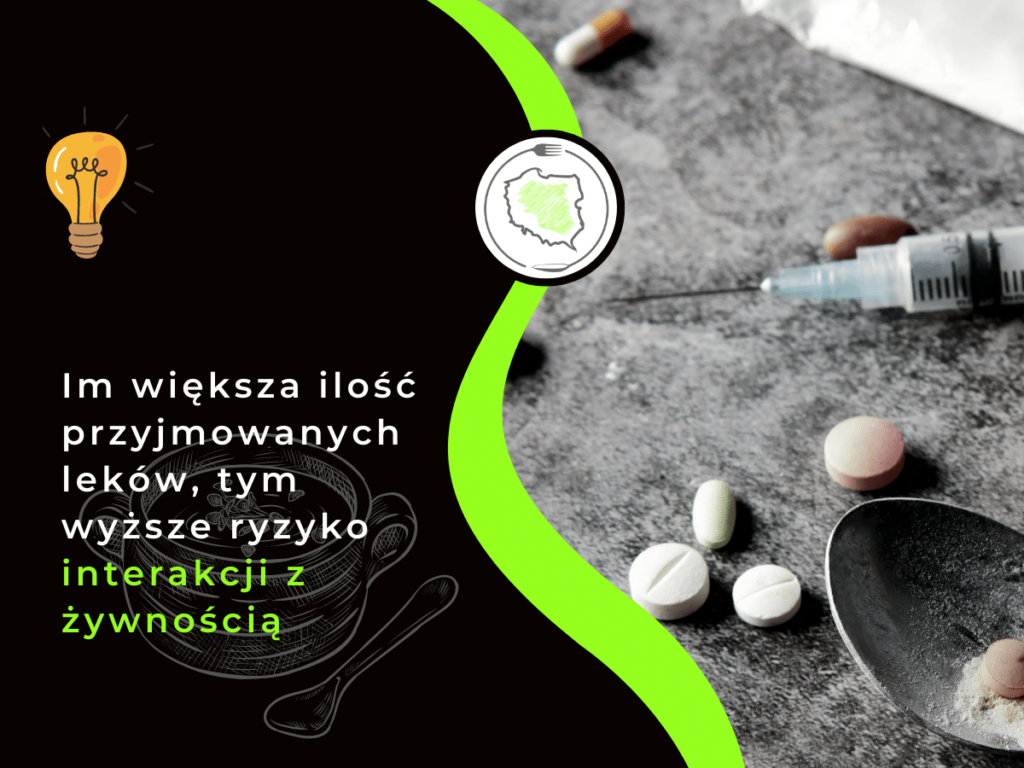
Najczęściej wymieniane składniki żywności, które mogą powodować interakcje to: białko, tłuszcz, błonnik, flawonoidy, furanokumaryny, niektóre składniki mineralne, kofeina i wiele innych. Składniki te mogą wpływać na osłabienie działania środka leczniczego, przez co terapia nie jest w pełni skuteczna |1|.
Z drugiej jednak strony czasem dochodzi również do synergicznego działania leku i żywności, przez co jego działanie może ulec zwielokrotnieniu |1|.
Nadmierne leczenie – skutki
Nadmierne leczenie ma wiele konsekwencji. Poświęcony czas i koszty opieki ponoszone przez placówki medyczne na interwencje, które nie przynoszą korzyści pacjentowi, są dużym obciążeniem budżetowym |3|.
Overtreatment powoduje też obciążenie pracą służby zdrowia i nieodpowiednie wykorzystanie ograniczonych zasobów. Zjawisko to odciąga uwagę od pacjentów wymagających pilniejszych interwencji i stanowi zagrożenie dla stabilności systemu opieki zdrowotnej |2|.
Przede wszystkim nadmierne leczenie nie spełnia swojego zadania względem pacjentów. Poprawienie wyników badań jako cel systemu nie sprawdza się |2|. Zamiast tego pacjenci są obarczeni ryzykiem konsekwencji zdrowotnych, będących wynikiem przyjmowania większej ilości leków, zupełnie bez potrzeby.
Podsumowanie
Overtreatment to w obecnych czasach zjawisko coraz bardziej powszechne. Stosowanie dużej ilości leków nie zawsze przynosi korzyści. Czasem wręcz odwrotnie, powoduje szereg poważnych konsekwencji zdrowotnych. System ten okazał się dużym obciążeniem nie tylko dla służby zdrowia, ale również dla pacjentów, którym z założenia miał pomóc.
Bibliografia:
- Landewé, R. B. (2018). Overdiagnosis and overtreatment in rheumatology: a little caution is in order. Annals of the rheumatic diseases, 77(10), 1394-1396.
- Mazziotti, G., Formenti, A. M., Frara, S., Roca, E., Mortini, P., Berruti, A., & Giustina, A. (2017). Management of endocrine disease: risk of overtreatment in patients with adrenal insufficiency: current and emerging aspects. European journal of endocrinology, 177(5), R231-R248.
- Lyu, H., Xu, T., Brotman, D., Mayer-Blackwell, B., Cooper, M., Daniel, M., … & Makary, M. A. (2017). Overtreatment in the united states. PloS one, 12(9), e0181970.
- Bhatt, J. R., & Klotz, L. (2016). Overtreatment in cancer–is it a problem?. Expert opinion on pharmacotherapy, 17(1), 1-5.
- Bourgeois, B. F. (2002). Reducing overtreatment. Epilepsy research, 52(1), 53-60.
- Perucca, E. (2002). Overtreatment in epilepsy: adverse consequences and mechanisms. Epilepsy research, 52(1), 25-33.
- Diamandis, E. P., & Li, M. (2016). The side effects of translational omics: overtesting, overdiagnosis, overtreatment. Clinical Chemistry and Laboratory Medicine (CCLM), 54(3), 389-396.
- Loeb, S., Bjurlin, M. A., Nicholson, J., Tammela, T. L., Penson, D. F., Carter, H. B., … & Etzioni, R. (2014). Overdiagnosis and overtreatment of prostate cancer. European urology, 65(6), 1046-1055.
Dietetycy.org.pl » Dietetyka » Jak jeść zdrowo? » Overtreatment. Kiedy mamy do czynienia z nadmiernym leczeniem?
Licencjonowany dietetyk, aktualnie kontynuuję naukę na studiach magisterskich na Uniwersytecie Przyrodniczym w Lublinie. Moje główne zainteresowania to postępowanie dietoterapeutyczne w wybranych jednostkach chorobowych oraz diety roślinne. Jestem pasjonatką gotowania, jogi i fitnessu.
 Strefa dla zalogowanych >
Strefa dla zalogowanych >