Stres XXI w. – kiedy krótkotrwałe pobudzenie zmienia się w przewlekłe schorzenie

Każdego dnia mamy do czynienia z wieloma sytuacjami stresowymi – od porannej sprzeczki przy kawie, po popołudniowe korki z pracy do domu, a na zmęczeniu i zepsuciu się czegoś wieczorem kończąc. Człowiek od zarania dziejów musiał stawiać czoła różnym sytuacjom stresowym. Jednak poruszając temat stresu warto się dokładniej zastanowić czym on faktycznie jest? Jak powstaje? Jakie są jego rodzaje? Jak wpływa na zdrowie i organizm człowieka? Jak człowiek może sobie z nim radzić? Odpowiedzi na te wszystkie pytania znajdują się poniżej.
Czym jest stres?
Stres to stan, który jest odpowiedzią na potencjalne niebezpieczeństwo ze strony świata zewnętrznego, który nas otacza, jak i wewnętrznego, czyli naszego organizmu. Aktywowany jest układ współczulny – rozszerzają się źrenice, serce szybciej bije, pompując jednocześnie więcej krwi, zmysły się wyostrzają (lepiej widzimy, słyszymy, czujemy), a wyciszany jest układ przywspółczulny, który odpowiada za relaks.
Jest to stan, w którym uruchamia się naturalna reakcja fight or flight (walcz lub uciekaj) i jednocześnie hamowana jest reakcja rest and digest (odpoczywaj i traw). Naszym przodkom zapewniał przeżycie i ucieczkę przed drapieżnikami. Pod jego wpływem jesteśmy w pełni zmobilizowani, gotowi do działania, podejmujemy szybko decyzje, mamy energię do działania. I o ile krótkotrwały stres, wywołany danym stresorem, po którego zniknięciu. wracamy do ,,normalnego” funkcjonowania wpływa na nas korzystnie i dodaje nam animuszu, o tyle długotrwały, przewlekły stres działa na nas destrukcyjnie, powodując szereg niekorzystnych reakcji zachodzących w naszym organizmie i wpływający bezpośrednio na nas, i nasze życie. O zmianach jakie zachodzą pod wpływem stresu, napiszę więcej w dalszej części artykułu.
Jak powstaje?
Wszystko zaczyna się od osi HPA, czyli osi podwzgórze-przysadka-nadnercza. Podwzgórze to takie centrum dowodzenia, które odbiera sygnały pochodzące z organizmu, interpretuje je i wydaje konkretne polecenia do przysadki, która z kolei jest odpowiedzialna za wykonywanie tych poleceń. W pierwszych chwilach po zadziałaniu stresora rdzeń nadnerczy, zaczyna wydzielać katecholaminy – adrenalinę (epinefrynę) i noradrenalinę (norepinefrynę), które przygotowują ciało do ewentualnej reakcje m.in. podnoszą ciśnienie krwi, przyspieszają akcję serca i tym samym dostarczają więcej tlenu do mózgu i tkanek. Kiedy sytuacja stresowa trwa dłużej niż 15-20 min. wtedy nasze podwzgórze rejestruje tę sytuację i zaczyna wydzielać kortykoliberynę (CRH), która z kolei, przechodząc do przysadki, uwalnia adrenokortykotropinę (ACTH), a ta następnie przechodzi do kory nadnerczy i tam przyczynia się do uwalniania glikokortykosteroidów – kortyzol oraz mineralokortykosteroidów – aldosteron. Aldosteron odpowiada m.in. za zatrzymywanie wody i sodu w organizmie oraz większe wydalanie potasu, natomiast kortyzol pełni ogrom funkcji w organizmie.. Zaburzenie funkcjonowania całej osi będzie rzutowało na pogorszoną pracę organizmu i poszczególnych narządów, co w konsekwencji może prowadzić do np. insulinooporności, problemów sercowo-naczyniowych czy otyłości [1-3].

Jakie są jego rodzaje?
Jak już wyżej wspomniałam, należy wyróżnić 2 główne rodzaje stresu: krótkotrwały i długotrwały. Co ciekawe stres to nie tylko to, czego doświadczamy na co dzień w otaczającej nas rzeczywistości: kłótnia z partnerem, korek na ulicy, przypalony obiad, nagana od szefa itp. ale także to co się dzieje w naszym organizmie tj. wszelkie choroby, infekcje, niedobory pokarmowe, metale ciężkie, toksyny, patogeny, nadmiar tłuszczu, ból itp. – to wszystko to też czynniki stresowe.
a) stres krótkotrwały – ma działanie korzystne, powoduje mobilizację, wyostrzenie zmysłów, lepsze skupienie, lepszą pamięć i orientację w terenie. Sprawia, że jesteśmy pobudzeni, zmotywowani i gotowi do działania. Mamy energię i zdolność do szybkiej reakcji i podejmowania decyzji. Stres ten szczególnie jest przydatny wśród sportowców np. piłkarzy czy biegaczy, gdyż powoduje pełne skupienie na grze/.biegu, lepszą precyzję ruchów, szybkość i skuteczność. Z tym stresem mierzymy się na co dzień, w różnych sytuacjach czy to w pracy, na ulicy czy domu.
To każde skaleczenie, zadrapanie, uderzenie się np. o szafkę, hałas, dym, spaliny itp. Krótkotrwały stres jest bardzo korzystny, wręcz czasem potrzebny i po minięciu stresora jego poziom opada, a my wracamy do równowagi.
b) stres długotrwały – inaczej przewlekły, permanentny stres, który utrzymuje się przez długi okres tygodni, miesięcy, a nawet lat. Towarzyszy nam przez cały czas, niezależnie od tego, czy rzeczywiście w chwili obecnej istnieje jakieś zagrożenie czy nie. Właśnie ten rodzaj jest bardzo obecny w dzisiejszych czasach. Ciągła gonitwa myśli, szybki tryb życia, wielozadaniowość tzw. multitasking, jedzenie w biegu, niedosypianie itp. to składniki przepisu na nieustannie podwyższony poziom stresu. Jesteśmy cały czas przygotowani na zagrożenie, które nie nadchodzi. Kiedy stres nie opada przez długi czas, również kortyzol jest na wysokim poziomie. Nadmiar kortyzolu z kolei powoduje kaskadę niekorzystnych następstw jakie zachodzą w naszym organizmie i które wpływają na nasze zdrowie i jakość życia.
Jak wpływa na zdrowie i organizm człowieka?
Tak jak wyżej opisałam co się dzieje pod wpływem krótkotrwałego stresu, tak teraz chciałabym się skupić na skutkach permanentnego stresu i ciągle podwyższonego poziomu kortyzolu we krwi. Jak już wspomniałam kortyzol wpływa na każdy aspekt organizmu w mniejszym, bądź większym stopniu. Stres może aktywować lub zmieniać aktywność wielu procesów endokrynologicznych związanych z podwzgórzem, przysadką i nadnerczami, układem adrenergicznym, gonadami, tarczycą i trzustką. Chciałabym wymienić te najważniejsze problemy, z jakimi borykamy się pod wpływem ciągłego zestresowania [4].
Stres, a układ pokarmowy
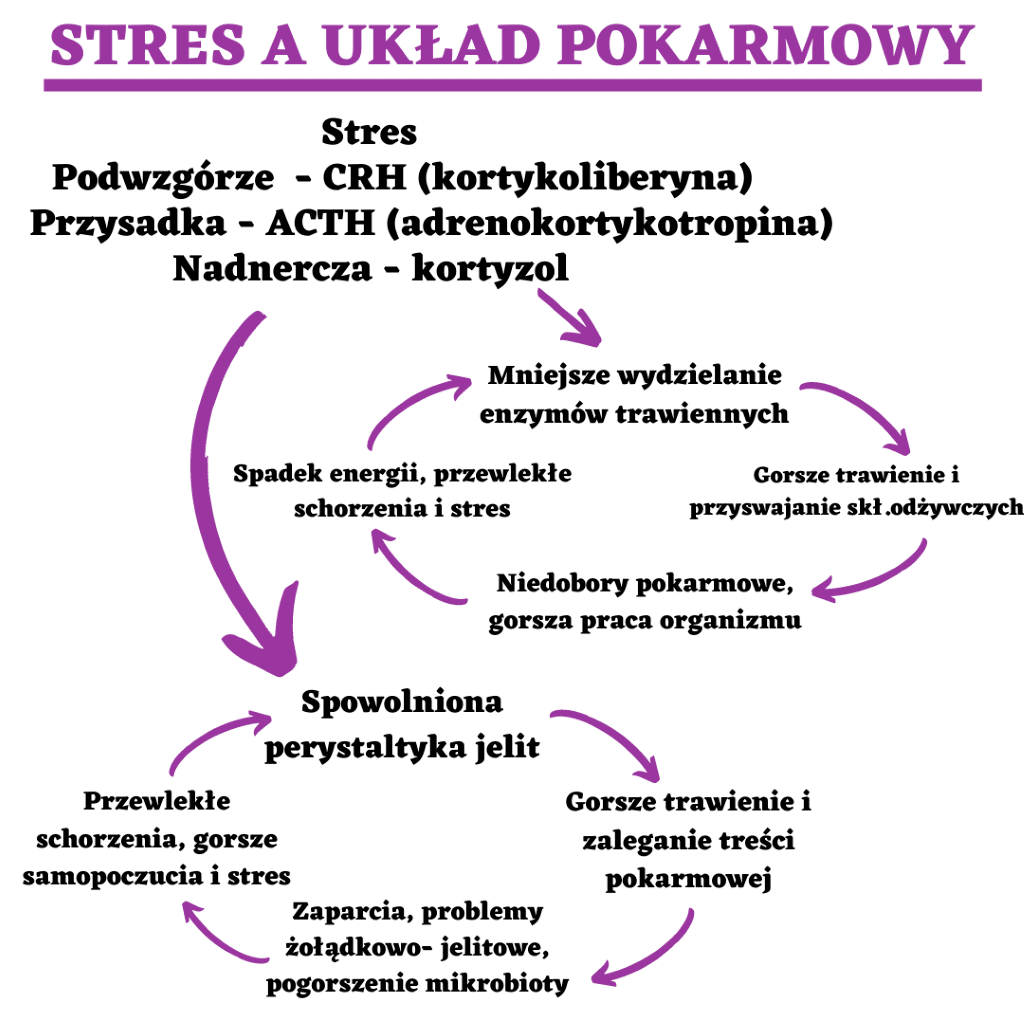
Nadmiar kortyzolu zmniejsza produkcję enzymów trawiennych. Ich mniejsza ilość powoduje gorsze trawienie pokarmu i tym samym gorsze wchłanianie składników odżywczych przez jelita. To z kolei prowadzi do niedoborów pokarmowych i w dłużej perspektywie do takich dolegliwości jak anemia (z niedoboru żelaza, wit. B6, B9 czy B12), osteoporoza (niedobór wapnia czy magnezu), przeziębienia (niedobór cynku czy wit. C i D). Te dolegliwości z kolei powodują gorszą pracę organizmu, obniżone samopoczucie i stres. Koło się zamyka [5].
Z drugiej strony pozostając w aspekcie układu pokarmowego stres działa również niekorzystnie na same jelita. Tak jak wspomniałam mniejsza ilość enzymów trawiennych powoduje gorsze trawienie i rozdrabnianie pokarmu w żołądku, kiedy taka masa trafi do jelita, dodatkowo którego perystaltyka jest spowolniona (stres hamuje czynność motoryczną jelit), to nie są one w stanie prawidłowo przetrawić całego pokarmu. To prowadzi do zaparć, namnażania się patogenów, problemów jelitowych i problemów z wypróżnianiem. Choroby takie jak IBS czy choroba Leśniewskiego-Crohna również mogą wynikać ze zbyt dużej dawki stresu. Co ciekawe nawet silny stres, przeżyty w dzieciństwie, może powodować późniejsze problemy jelitowe w dorosłym życiu. To generuje dodatkowy stres dla organizmu i koło ponownie się zamyka [6,7]
Pokazana grafika idealnie obrazuje wyżej wymienione zależności:
Źródło: https://www.instagram.com/p/CD_J-lZj1-v/
🔎 Badaczom udało się wielokrotnie udowodnić również, że stres wpływa na sam skład mikrobioty jelitowej. W dostępnych badaniach wykazano, że wpływa negatywnie na liczebność bakterii Lachnospira, Lachnospiraceae, Phascolarctobacterium, Sutterella, Veillonella, zaś pozytywnie na Methanobrevibacter, Rhodococcus, and Roseburia [26]
Stres, a układ płciowy
Kortyzol ma również swój udział w gospodarce hormonalnej zarówno kobiet jak i mężczyzn. Ale po kolei. Jeśli chodzi o kobiety przewlekły stres może powodować problemy z zajściem w ciążę, brak miesiączki, poronienia i niskie libido. Dlaczego tak się dzieje? Otóż podwzgórze wydziela hormon GnRH, czyli gonadoliberynę, która odpowiada za wydzielanie przez przysadkę FSH, czyli hormonu folikulotropowego i LH, czyli hormonu luteinizującego. FSH odpowiada za dojrzewanie komórek jajowych w pęcherzykach w jajnikach. LH z kolei odpowiada za owulację, czyli uwalnianie komórki jajowej, która dojrzała najszybciej, z tego pęcherzyka.
W momencie kiedy poziom kortyzol jest zbyt wysoki, hamuje on działanie GnRH w podwzgórzu, a to z kolei powoduje zahamowanie produkcji FSH i LH i w konsekwencji brak owulacji i problem zajścia w ciąże Dodatkowo niski poziom LH, FSH oraz stres powodują niski poziom estrogenów i progesteronu [8-10]. Estrogeny odpowiadają m.in. za odpowiednią mineralizację kości, libido i cykl menstruacyjny.
Niski poziom może prowadzić do osteoporozy, zaniku miesiączki i niskiego popędu seksualnego. Progesteron natomiast odpowiada za przygotowanie macicy do zagnieżdżenia się zarodka, a w momencie zajścia w ciąże za utrzymanie płodu. Kiedy jest go za mało kobiecie trudniej zajść w ciąże i zwiększa się ryzyko poronienia. W przypadku mężczyzn niski poziom testosteronu może prowadzić do spadku libido, masy mięśniowej, impotencji i skąpego owłosienia. Kortyzol powoduje wysoki poziom SHBG, czyli globuliny wiążącej hormony płciowe, w tym testosteronu. Związany testosteron jest nieaktywny tzn. że nie może być wykorzystany przez organizm. Jego niski poziom przyczynia się do wyżej wymienionych skutków. Należy również wspomnieć o zjawisku jakim jest tzw. ,,kradzież pregnenolonu”.
Pregnenolon produkowany jest w wątrobie i jest prekursorem wszystkich hormonów płciowych, ale również kortyzolu. W momencie kiedy nadmiernie się stresujemy kortyzol ,,zabiera” tak dużo pregnenolonu, że nie starcza już go dla hormonów płciowych. To powoduje ich niski poziom i w następstwie wiele problemów. Jak widać kortyzol ma bardzo duży wpływ na obie płci, oczywiście niekorzystny.
Stres a układ nerwowy
Oczywiście nie mogło zabraknąć tego najważniejszego układu. Przewlekły stres działa bardzo niekorzystnie na nasz mózg i cały system nerwowy. Kortyzol hamuje syntezę neuroprzekaźników takich jak serotonina i dopamina. Również receptory dla tych, że substancji stają się bardziej oporne. Niski poziom tych neuroprzekaźników powoduje obniżone samopoczucie, brak energii, motywacji do działania, smutek, niepokój, rozdrażnienie itp. [11].
W dłuższej perspektywie może przyczyniać się stanów lękowych, depresji, a nawet chorób neurodegeneracyjnych takich jak Alzheimer czy Parkinson (niski poziom dopaminy jest jedną z przyczyn choroby Parkinsona). Depresja można również prowadzić do samotności, a to powodować gorszą jakość i krótszą długość życia [12].
Kortyzol powoduje również uszkodzenia neuronów w obrębie hipokampa, czyli obszarze, który odpowiada za naszą pamięć, proces uczenia się i koncentrację. Atrofia (zmniejszenie) tej struktury i uszkodzenie tamtejszych komórek powoduje trudności w zapamiętywaniu, kojarzeniu faktów i nauce. [13] Brak stymulacji mózgu poprzez, chociażby naukę, powoduje z kolei słabnięcie synaps (czyli połączeń między neuronami, które przewodzą informacje) i zanikanie nieużywanych neuronów. To z kolei prowadzi do poważniejszych schorzeń, wymienionych powyżej. Każdy z nas chyba zauważył, że pod wpływem ciągłego stresu i napięcia jego zdolność koncentracji i podejmowania decyzji jest o wiele gorsza.

Stres, a układ odpornościowy
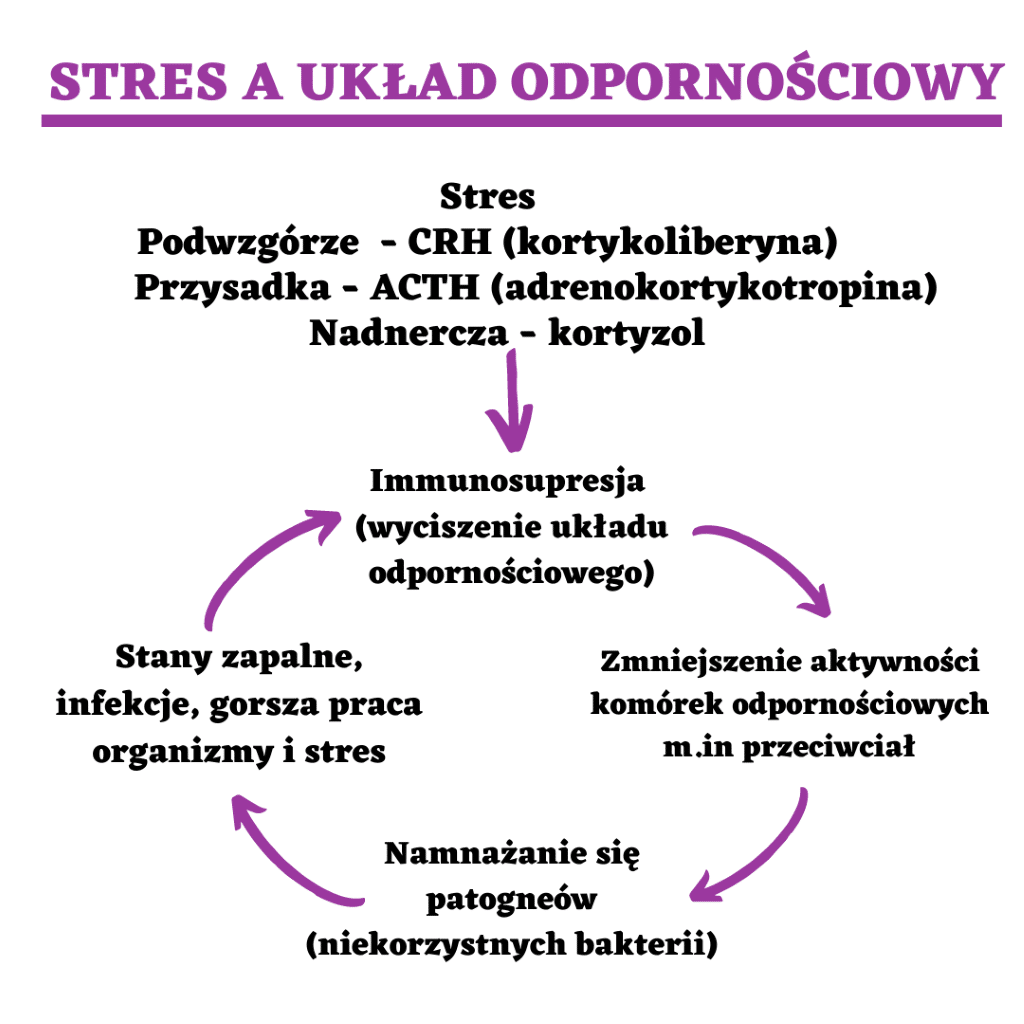
Niestety bez szkody też nie jest nasz układ immunologiczny. Nadmiar kortyzolu przyczynia się do nadmiernej produkcji cytokin prozapalnych m.in TNF-alfa (czynniki martwicy nowotworów), IL-6 (interleukiny-6) czy CRP (białko C-reaktywne). Oczywiście cytokiny nie zawsze są złe, gdyż są ważne dla zachowania zdrowia człowieka, w szczególności podczas odpowiedzi immunologicznej, reakcji na stan zapalny czy urazy, jednak ich zbyt duża ilość wywołuje reakcje wręcz odwrotne, patologiczne [14,15].
Co więcej reakcje immunologiczne komórkowe i humoralne, w dużym stopniu zależą od makrofagów, które z kolei są wrażliwe na stres. Dodatkowo substancja P bierze udział w niekorzystnych zmianach poziomu cytokin i makrofagów w odpowiedzi na reakcje stresowe [16].
W związku z tym jeśli nadmiar stresu będzie negatywnie wpływał na pracę makrofagów, a to co kolei przyczyni się do pogorszenia reakcji obronnych organizmu i produkcji cytokin. Jeśli do tego mamy problemy z jelitami i nadmierną ich przepuszczalność to dodatkowe patogeny dostają się do krwiobiegu np. LPS (lipopolisacharydy). Cytokiny te atakują cały organizm, tworząc stany zapalne. To prowadzi do ciągłej stymulacji ukł. odpornościowego i produkcji przeciwciał. Ciągłe infekcje i zapalenie, powodują, że ukł. immunologiczny wariuje, już nie daje rady, przez co uszkadza poszczególne tkanki i narządy. Dlatego też odpowiedź ze strony przeciwciał musi być ściśle regulowana [17,18].
Dodatkowo kortyzol powoduje nadmierną stymulację ramienia przeciwciał Th1, które odpowiadają za choroby z autoagresji między innymi chorobę Hashimoto. Dlatego niekiedy pierwotną przyczyną chorób autoimmunologicznych jest właśnie ciągły stres. Poniżej przykład błędnego koła, jakie powstaje, pod wpływem stresu, w układzie odpornościowym.
Źródło: https://www.instagram.com/p/CD_J-lZj1-v/
Stres, a tarczyca
Tarczyca również nie wychodzi bez szwanku. Nadmiar kortyzolu powoduje z jednej strony hamowanie produkcji w przysadce TSH (tyreotropiny), która odpowiada za pobudzanie tarczycy do produkcji T4 i T3, a z drugiej hamuje konwersję nieaktywnej T4 do aktywnej T3. [19]
Jak widzimy, kortyzol przyczynia się do problemów z tarczycą m.in. niedoczynności czy w dłuższej perspektywie choroby Hashimoto. Dodatkowo brak konwersji T4 do T3 powoduje, że w organizmie nie ma aktywnej formy hormonów tarczycy, a jak wiadomo tarczyca to, poza mózgiem, narząd, który ,,pociąga za wszystkie sznurki”, gdyż receptory dla hormonów tarczycy są w wielu, wielu miejscach. W związku z tym niedobór tych hormonów prowadzi m.in. do spowolnienia metabolizmu, uczucia zimna, gorszego trawienia, oporności tkanek na insulinę, osłabienia odporności czy braku energii.
Stres, a masa ciała
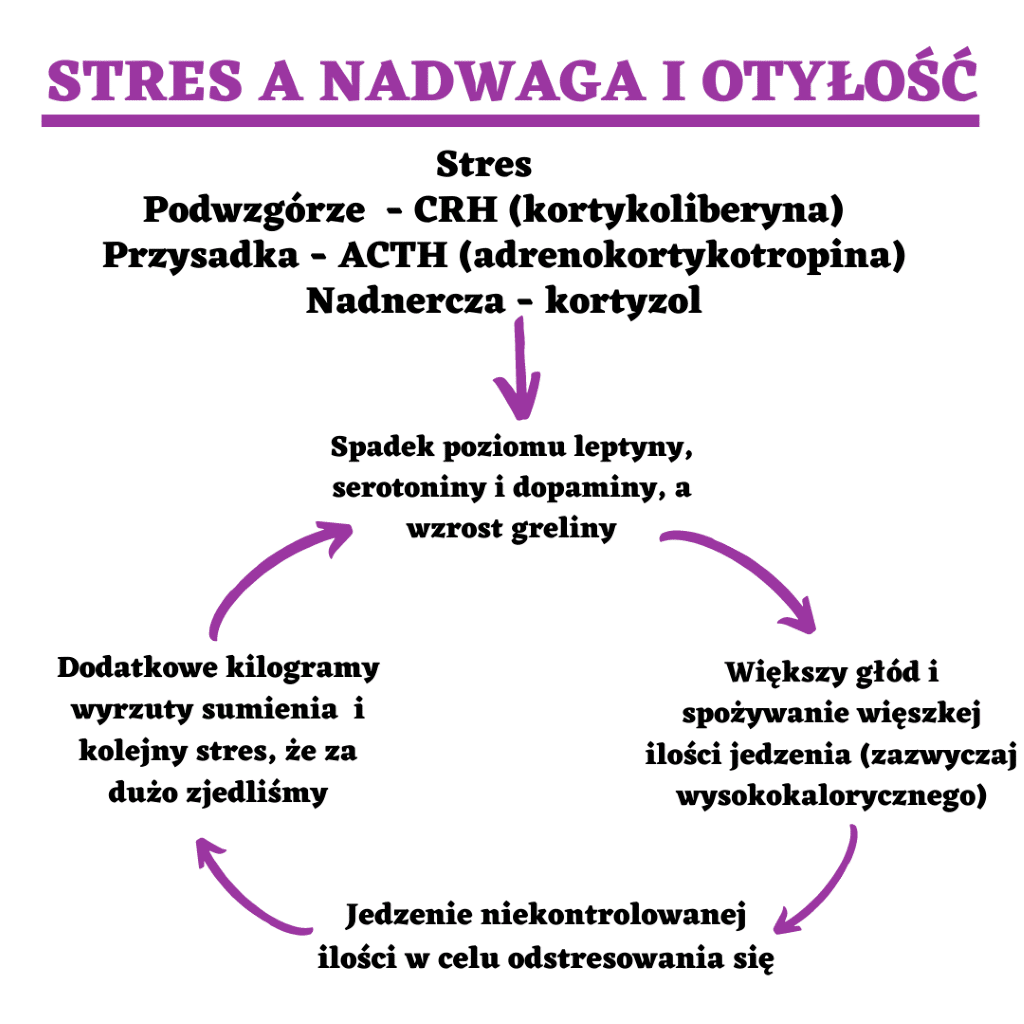
Zmiana masy ciała jest jedną z najpowszechniejszych rzeczy, jaka zachodzi pod wpływem przewlekłego stresu. Kiedy jesteśmy w ciągłym stresie, spada produkcja leptyny i insuliny (hormonów, które odpowiadają m,in za uczucie sytości). Dodatkowo tak jak wyżej wspomniałam pod wpływem stresu maleje produkcja neuroprzekaźnika serotoniny. Łączny, niski poziom tych 3 hormonów powoduje, że jemy więcej, często żywności wysokokalorycznej na odstresowanie. To w dłuższej perspektywie powoduje przyrost masy ciała.
Dodatkowo jeśli przez ciągły stres, przyjmujemy leki przeciwdepresyjne, problem może się pogarszać, gdyż te leki też predysponują to przybierania na masie ciała. Tkanka tłuszczowa jest narządem endokrynnie czynnym tzn. że ma zdolność produkowania i wydzielania różnych cytokin. Jej nadmiar powoduje uwalnianie cytokin prozapalnych takich jak rezystyna, IL-6 i TNF-alfa, które z kolei indukują stany zapalne w organizmie oraz mogą predysponować do chorób takich jak łuszczyca czy RZS (Reumatoidalne Zapalenie Stawów) [20-22].
Zbyt duża ilość tkanki tłuszczowej przyczynia się do większej produkcji aromatazy – hormonu, które przekształca androgeny w estrogeny. To powoduje nadmiar estrogenów w organizmie i zaburzenia w gospodarce hormonalnej kobiet i mężczyzn.
Z drugiej strony część ludzi pod wpływem ciągłego stresu, nie nie jest w stanie nic przełknąć lub je bardzo niewiele. To z kolei powoduje niedobory pokarmowe, niski poziom tkanki tłuszczowej i tym samym leptyny (a leptyna powstaje właśnie w tk, tłuszczowej) i jesteśmy cały czas głodni. Jak można zauważyć stres bardzo wpływa na to ile ważymy – zarówno prowadzi do nadwagi jak i niedowagi. Poniższa grafika doskonale pokazuje zależność pomiędzy stresem, a nadmierną masą ciała.
Źródło: https://www.instagram.com/p/CD_J-lZj1-v/
Stres, a bezsenność
Wróćmy jeszcze na chwilę do naszej serotoniny, Hormon ten oprócz tego, że odpowiada za nasz dobry nastrój, przyczynia się również do produkcji melatoniny, czyli hormonu snu/ciemność, który pomaga nam zasnąć, a w nocy robi ,,porządki” w całym organizmie usuwając zbędne metabolity, które nagromadziły się w ciągu całego dnia. Tak naprawdę jest to cały łańcuch przemian, który rozpoczyna się od dostarczenia do organizmu tryptofanu, który ulega przemianie do 5-hydroksytryptofanu, dalej do serotoniny i w ostateczności powstaje melatonina [23].
Niedobór serotoniny powoduje, że melatonina jest nie wytwarzana, a to z kolei prowadzi do problemów ze snem i bezsenności. Niedobór snu z kolei powoduje, że procesy antyoksydacyjne nie zachodzą tak, jak powinny i wszelkie toksyny nie zostają usunięte. To w dłuższej perspektywie przyczynia się do namnażania wolnych rodników., powstawania patogenów, stanów zapalnych i infekcji. Dodatkowo nasz komfort życia spada, jesteśmy cały czas zmęczeni, zdenerwowani, a co więcej zaczynamy podjadać, gdyż mała ilość snu predysponuje to częstszego sięgania po wysokokaloryczne jedzenie. I niestety braku snu nie da się niczym, absolutnie niczym innym naprawić jak tylko porządnym wyspaniem się. Nawet kawa i masa cukru nie pomoże. Niestety chroniczny stres powoduje całkowitą deregulację snu. [24,25]
Nadmiar kortyzolu wpływa na każdy narząd, każdy aspekt naszego ciała w taki czy inny sposób. Nadciśnienie, insulinooporaność, zespół metaboliczny itd. to również następstwa nadmiernego stresu. Kortyzol przyczynia się do kaskady wielu negatywnych następstw i naprawdę bardzo ważna jest umiejętność radzenia sobie z jego nadmiarem, a przede wszystkim nie dopuszczenia do sytuacji permanentnego stresu.
Jak sobie poradzić ze stresem?
Technik jest bardzo wiele, najbardziej znane to medytacja i mindfulness. Najważniejsze jest przede wszystkim zadbanie o podstawy: sen. zdrowe żywienie, odpoczynek i regeneracja, umiarkowana aktywność fizyczna. Jeśli nie jesteśmy w stanie sami namierzyć źródła stresu, nasze dolegliwości nie mijają, pomimo stosowania wielu wskazówek, a co więcej nasilają się, warto wykonać odpowiednie badania przede wszystkim morfologię krwi z rozmazem, żeby sprawdzić co w trawie piszczy, skonsultować swoje dolegliwości z lekarzem i ewentualnie pomyśleć o adaptogenach takich jak Ashwaganda czy Maca, które mają działanie wyciszające i uspokajające organizm.
Nadmiar stresu powoduje szereg niekorzystnych reakcji, zachodzących w organizmie. Jak widzimy zbyt duża ilość kortyzolu powoduje ogrom negatywnych skutków, które rzutują na nasz codziennie funkcjonowanie i komfort życia. Od mózgu, poprzez układ pokarmowy, hormonalny, odpornościowy, a na tarczycy i bezsenności kończąc – kortyzol wszędzie dotrze i zrobi niemałe spustoszenie, Dbajmy o odpoczynek, regenerację, sen, a w razie potrzeby skonsultujmy się ze specjalistą, który pomoże nam uporać się z naszymi problemami i wdroży odpowiednie leczenie.
Bibliografia:
- Holsboer F., & Refojo D. (2009). CRH signaling. Molecular specificity for drug targeting in the CNS. Ann. N.Y. Acad. Sci. 1179, 106–119.
- Conaglen J.V., Donald R.A., Espiner E.A., Livesey J.H. & Nicholls M.G. (1984). The effect of ovine corticotrophin-releasing factor on catecholamine, vasopressin and aldosterone secretion in normal man. Journal of Clinical Endocrinology and Metabolism. 58, 463-466
- Smith S.M. & Vale W.W. (2006). The role of the hypothalamic-pituitary-adrenal axis in neuroendocrine responses to stress. Dialogues in Clinical Neuroscience. 8, 383–395.
- Clarke I. Tilbrook A., Turner A, (2000). Effects of stress on reproduction in non-rodent mammals: the role of glucocorticoids and sex differences. Rev Reprod.5, 105–113
- Chamnan C., Dahl M., Wieringa F.T., Poirot E., Kuong K., … & Laillou A. (2016).The high prevalence of anemia in Cambodian children and women cannot be satisfactorily explained by nutritional deficiencies or hemoglobin disorders. Nutrients 8(6), 348
- Hommes D., Van Den Blink B., Plasse T., Bartelsman J., Xu C. Macpherson B., …& Van Deventer S. (2002). Inhibition of stress-activated MAP kinases induces clinical improvement in moderate to severe Crohn’s disease. Gastroenterology. 122 (1), 7–14
- Schwartz R.A. & Schwartz I.K. (1983). Psychiatric disorders associated with Crohn’s disease. Int. J. Psychiat Med.12 (1), 67–73
- Bda. (1976). The final effector of the HPA axis, glucocorticoids, inhibits hypothalamic GnRH and pituitary luteinizing hormone secretion.
- Sakakura, N., Takebe K. & Nakagawa, S. (1975). Inhibition of luteinizing hormone secretion induced by synthetic LRH by long-term treatment with glucocorticoids in human subjects. J. Clin. Endocrinol. Metab. 40(5), 774–779. (ISSN: 0021-972X)
- Rivier C. & Rivest S. (1991). Effect of stress on the activity of the hypothalamic-pituitary-gonadal axis: Peripheral and central mechanisms. Biol Reprod 45(4), 523–532.
- Li., Norman P. & Kanazawa S. (2016). Country roads, take me home… to my friends: How intelligence, population density, and friendship affect modern happiness. British Journal of Psychology, 107(4), 675–697
- Dong H., Hou P., Tang Y., Li S., Wang C. & Wang W. (2008). Chronic mild stress impairs cognition in mice: from brain homeostasis to behavior. Life Sci. 82, 934–942.
- Gunnar M.R., Heim C., Lupien S.J. & McEwen B.S. (2009). Effects of stress throughout the lifespan on the brain, behaviour and cognition. Nat Rev Neurosci.10(6), 434–445.
- Ouyang W., Rutz S., Crellin N.K.,Valdez P.A. & Hymowitz S.G. (2011). Regulation and functions of the IL-10 family of cytokines in inflammation and disease. Annu Rev Immunol, 29, 71–109
- Helson L., Sordillo P.P. & Sordillo L.A. (2016). Bifunctional role of pro-inflammatory cytokines after traumatic brain injury. Brain Inj, 30, 1043–53
- Beller D.I., Chancellor–Freeland C., Kage R., Leeman S.E. & Zhu G.F. (1995). Substance P and stress–induced changes in macrophages. Ann N Y Acad Sci. 771, 472–484
- Rainard P., Shuster D.E., Jr K.M. & Paape M. (1997). Complement fragment C5a and inflammatory cytokines in neutrophil recruitment during intramammary infection with Escherichia Coli. Infection & Immunity. 65(8), 3286–3292
- Arkan M.C., Fritsch R., Greten F.R., Klein B., Merkle H., … & Schmid R.M. (2010). IκBβ is an essential co-activator for LPS-induced IL-1β transcription in vivo. J Exp Med.,207(12), 2621-2630 doi: 10.1084/jem.20100864
- Cremaschi G.A., Genaro A.M., Gorelik G., Klecha A.J. & Lysionek A.E. (2000). Chronic stress influences the immune system through the thyroid axis. Life Sci 67(26), 3171–3179.
- Harper J.W. & Zisman T.L. (2016). Interaction of obesity and inflammatory bowel disease. World J Gastroenterol, 22, 7868–7881.
- Snekvik I., Smith C.H., Nilsen T.I..L., Langan S.M., … & Saunes M. (2017). Obesity, waist circumference, weight change, and risk of incident psoriasis: prospective data from the HUNT study. J Invest Dermatol, 137, 2484–2490
- Lu B., Hiraki L.T., Sparks J.A., Malspeis S., … & Karlson E.W. (2014). Being overweight or obese and risk of developing rheumatoid arthritis among women: a prospective cohort study. Ann Rheum Dis 73, 1914–1922.
- Abrahão M.V., Afeche S.C., do Amaral F.G., Cipolla-Neto J., Peres R. & Villela D.C.M (2008). Melatonin and the Pineal Gland. In: Romano E, De Luca S, editors. New Research on Neurosecretory Systems. New York: Nova Biomedical Books; p. 151-77.
- Basta M., Chrousos G.P., Vela-Bueno A. & Vgontzas A.N. (2007). Chronic insomnia and the stress system. Sleep Medicine Clinics 2(2), 279–291
- Buckley T.M. & Schatzberg A.F (2005). On the interactions of the hypothalamic-pituitary-adrenal (HPA) axis and sleep: Normal HPA axis activity and circadian rhythm, exemplary sleep disorders. The Journal of Clinical Endocrinology & Metabolism, 90, 3106–3114
- Ma L, Yan Y, Webb RJ, Li Y, Mehrabani S, Xin B, Sun X, Wang Y, Mazidi M. Psychological Stress and Gut Microbiota Composition: A Systematic Review of Human Studies. Neuropsychobiology. 2023;82(5):247-262. doi: 10.1159/000533131. Epub 2023 Sep 6. PMID: 37673059.
- Data pierwotnej publikacji: 5.09.2020
- Data ostatniej aktualizacji o wyniki badań: 28.10.2023
Dietetycy.org.pl » Dietetyka » Dietetyka kliniczna » Stres XXI w. – kiedy krótkotrwałe pobudzenie zmienia się w przewlekłe schorzenie
Studentka II roku dietetyki na AWF w Poznaniu. Pasjonatka zdrowego stylu życia, racjonalnego żywienia i przede wszystkim zdrowia człowieka. Zainteresowania: zdrowie i żywienie człowieka, psychologia oraz psychodietetyka. Swoją wiedzę zdobywa poprzez naukę, książki i szkolenia. Autorka konta na instagramie: _zdrowablondynka_, poświęconego dietetyce i zdrowiu.
 Strefa dla zalogowanych >
Strefa dla zalogowanych >