Cukrzyca, nazwana epidemią XXI wieku, jest chorobą, z którą miał do czynienia chyba każdy, czy to w rodzinie, wśród znajomych czy nawet u samego siebie. Wielu osobom źle się kojarzy, ale jej przebieg w dużym stopniu zależy od odpowiedniego leczenia i diety. Modyfikacja stylu życia, choć trudna z początku, znacznie poprawia codzienne funkcjonowanie i umożliwia normalne życie bez rezygnowania z dotychczasowych zajęć. Wszak znane są przypadki zawodowych sportowców chorujących na cukrzycę, a nawet podłączonych do pompy insulinowej.
Patogeneza i rozpoznanie
Rodzajów cukrzycy mamy kilka, o każdym można przeczytać nieco więcej w poświęconych im artykułach (odnośniki w tekście), a ja krótko o nich wspomnę.
Cukrzyca typu 1 jest chorobą autoimmunologiczną, najczęściej dotykającą dzieci, choć może wystąpić także u dorosłych (typ LADA – Latent Autoimmune Diabetes In Adults). Dochodzi do niej, gdy organizm produkuje przeciwciała przeciwko komórkom beta trzustki niszcząc je. W wyniku tego procesu w organizmie nie ma insuliny i musi być ona podawana z zewnątrz [1].
Cukrzyca typu II rozwija się na skutek zmniejszonej produkcji insuliny przez trzustkę lub w wyniku wzrastającej insulinooporności tkanek organizmu. W pierwszy przypadku główne skrzypce grają czynniki genetyczne, w drugim natomiast to, na co my sami mamy wpływ, czyli czynniki środowiskowe, m.in. zła dieta prowadząca do otyłości [1,2]
Cukrzyca ciążowa to zaburzenie tolerancji węglowodanów, występujące między 24. a 28. tygodniem ciąży. Stanowi sygnał ostrzegawczy – istnieje duże ryzyko rozwinięcia cukrzycy typu 2 w późniejszym czasie. Odpowiednia terapia i zmiana nawyków żywieniowych niweluje to ryzyko [2].
Jak rozpoznać cukrzycę?

Pierwszym sygnałem są charakterystyczne objawy, m.in. wzmożona diureza, senność, osłabienie, zwiększone pragnienie, niezamierzona utrata masy ciała, niegojące się rany. Gdy wystąpią, należy wykonać badanie stężenia glukozy we krwi, tzw. glikemię przygodną (o dowolnej porze dnia, nie na czczo). Jeżeli wynik jest większy niż 200 mg/dl, rozpoznaje się cukrzycę. Gdy jest mniejszy, ale objawy są charakterystyczne, zlecamy dwukrotne badanie glikemii na czczo. Jeżeli jest wyższy, ale brak objawów – wystarczy jednokrotne badanie. Jeśli wynik będzie większy lub równy 126 mg/dl, rozpoznajemy cukrzycę. Wynik pomiędzy 100 a 125 mg/dl upoważnia do wykonania testu doustnej tolerancji glukozy (OGTT) – wynik powyżej 200 mg/dl stanowi podstawę do rozpoznania cukrzycy. Trochę to wszystko zagmatwane, dlatego z pomocą spieszy poniższy wykres:
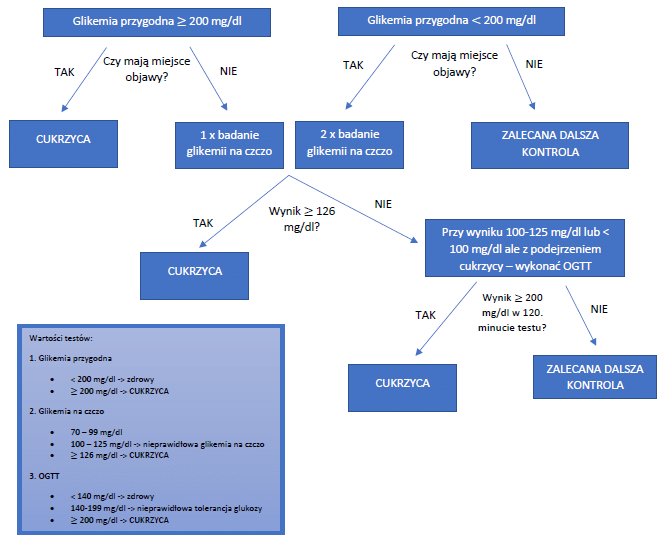
Źródło: opracowanie własne na podstawie [2]
Wyrok? Absolutnie nie!
Po postawionej diagnozie często zastanawiamy się, ile w naszym życiu się zmieni, co to w ogóle oznacza, jak sobie radzić? Na te wszystkie pytania można uzyskać odpowiedź w czasie edukacji żywieniowej, którą musi przejść każdy pacjent, aby wiedzieć, jakie zmiany wprowadzić w żywieniu, jak stosować leki/insulinę, jak działa i jak korzystać z glukometru i wiele wiele innych. Już odpowiednia dieta skutecznie może poprawić stan chorego, a w połączeniu z lekami umożliwia normalne funkcjonowanie.
Cele terapii
Celem leczenia jest przede wszystkim utrzymywanie poziomu glukozy we krwi na (o ile to możliwe) prawidłowym poziomie, czyli <100 mg/dl. Często wartość ta jest nieosiągalna lub nie jest priorytetem w przypadku cięższych chorób towarzyszących, np. w nowotworach sukcesem jest poziom <180 mg/dl. Ponadto staramy się zapobiegać powikłaniom i utrzymywać organizm w stanie względnego zdrowia. Aby to osiągnąć, pacjent powinien utrzymywać prawidłową masę ciała, kontrolować parametry lipidowe czy ciśnienie tętnicze oraz monitorować stan nerek i wykonywać co jakiś czas badanie dna oka. Pożądane parametry przedstawiono poniżej.
- Glikemia na czczo: <100 mg/dl
- Cholesterol LDL: <100 mg/dl (przy niskim ryzyku chorób sercowo-naczyniowych <115 mg/dl, przy dużym ryzyku <75 mg/dl)
- Cholesterol HDL: >50 mg/dl u kobiet, >40 mg/dl u mężczyzn
- Trójglicerydy (TG): <150 mg/dl
- Cholesterol nie-HDL: <145 mg/dl (w cukrzycy wysokiego ryzyka <130 mg/dl, przy bardzo wysokim ryzyku chorób sercowo-naczyniowych <100 mg/dl)
- Hemoglobina glikowana: <7% (zależne od stanu pacjenta, wieku, rodzaju cukrzycy, itp.)
- Ciśnienie tętnicze: 130/80 mmHg (u osób starszych ciśnienie skurczowe w granicach 140 mmHg) [2].

Ważna jest też kontrola glikemii w warunkach domowych:
- osoby, które poddawane są intensywnej, funkcjonalnej insulinoterapii – kilka pomiarów dziennie – rano (na czczo), przed i 2 h po każdym większym posiłku oraz przed snem,
- chorzy leczeni wyłącznie dietą – raz w miesiącu skrócony profil glikemii + raz w tygodniu cukier o różnych porach,
- pacjenci na lekach – skrócony profil raz w tygodniu + glikemia codziennie o różnych porach,
- chorzy na cukrzycę typu II, którzy przyjmują stałe dawki insuliny – glikemia 2 x dziennie + raz w tygodniu skrócony profil + raz w miesiącu dobowy profil [2].
Co jeść, czyli dieta cukrzycowa
Ponownie, jak w wielu innych chorobach, podstawą jest zdrowa, zbilansowana dieta. Zaleca się spożywanie 5-6 posiłków dziennie, obecność produktów ze wszystkich grup żywności w posiłkach, z wyłączeniem słodyczy, wypieków ciastkarskich i dużych ilości tłuszczów zwierzęcych. Większy nacisk trzeba położyć na spożywane węglowodany. Pacjentowi powinno wejść w nawyk czytanie składu produktów i umiejętność liczenia kilokalorii, czy odpowiednich wymienników. Należy wypijać 1,5 – 2 litry wody dziennie. Niekiedy konieczna może być dieta redukcyjna (u pacjentów otyłych lub z nadwagą) z restrykcją kaloryczną rzędu 500-750 kcal. Z uwagi na pozytywne działanie na wielu płaszczyznach diety DASH i Diety Śródziemnomorskiej, można je stosować także u pacjentów z cukrzycą [2,3].
Węglowodany
Wbrew temu, co mogłoby się wydawać, nie obniżamy ich podaży. Zapotrzebowanie wynosi od 40 do 55% energii, ale tak naprawdę wartości są bardzo indywidualne i zależą od stanu chorego. Z całą pewnością nie poleca się jednak diet bardzo niskowęglowodanowych. Wyjątkiem są osoby z otyłością, którym ciężko zrzucić nadmierną masę ciała, jednak tylko na pewien określony czas – nie może to być restrykcja ciągła! [2,3]

Źródła, ładunek i indeks glikemiczny
Źródłem węglowodanów powinny być przede wszystkim produkty pełnoziarniste, z dużą zawartością błonnika, które dłużej są trawione i nie podnoszą w takim stopniu i tak nagle glikemii. W wyborze produktów pomocne będą dwie wartości: indeks i ładunek glikemiczny. Pierwszy mówi nam, jak bardzo wzrośnie cukier we krwi w porównaniu z czystą glukozą, drugi – ile tak naprawdę musielibyśmy zjeść tego produktu, aby wspomniany efekt wystąpił. Z tego względu drugi parametr jest nieco bardziej przydatny, ale nie może też istnieć bez pierwszego. W prostym przykładzie:
Arbuz ma dość spory indeks (72), ale w 100g ma tylko 8 g węglowodanów. Ładunek obliczymy ze wzoru:
(ilość węglowodanów w porcji x IG)/100
(8 x 72)/100 = 5,8
Zatem 100 g arbuza ma ŁG równy 5,8. Produkty o niskim ładunku to wszystkie, dla których wynosi on <10, o średnim – między 10 a 20. Zalecana ilość ŁG na dobę to 80-120 [4].
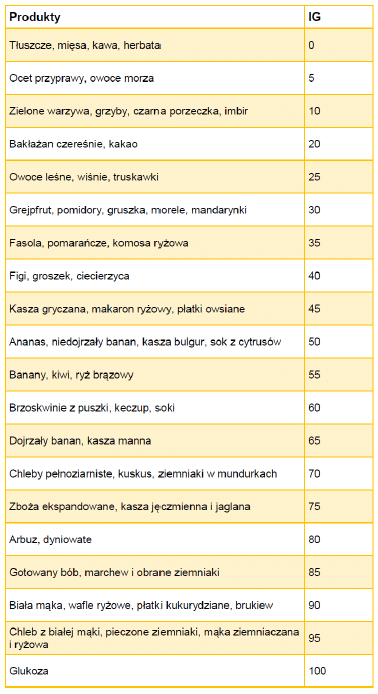
Źródło: opracowanie własne na podstawie [5]
Kolejnym ważnym parametrem, zwłaszcza dla osób na insulinie, są wymienniki węglowodanowe (WW). 1 WW oznacza ilość produktu, która zawiera 10 g węglowodanów przyswajalnych. Przykładowo garść truskawek o wadze 70 g zawiera 4,1 g węglowodanów. Oznacza to, że zawiera 0,41 WW. Lekarz diabetolog wyznacza dawkę insuliny i przelicznik insulina/WW indywidualnie dla pacjenta. Zazwyczaj jest to 1-1,5 jednostki insuliny na 1 WW [1,6].
Białka i tłuszcze
Wymiennik białkowo-tłuszczowy
Składniki te można potraktować razem, bowiem tyczy się ich pojęcie wymienników białkowo-tłuszczowych (WBT). Jest to porcja produktu/produktów, dostarczająca 100 kcal z białek i/lub tłuszczów. Parametr ten jest istotny dla osób na pompie insulinowej – białka i tłuszcze, choć nie w takim stopniu jak węglowodany, mogą podnieść glikemię, zatem może być konieczne ustawienie bolusa przedłużonego. Dawka insuliny na 1 WBT zazwyczaj stanowi połowę dawki na 1WW (u dzieci takie same) – przelicznik insulina/WBT również ustala lekarz. Liczenie tych wymienników również nie powinno przysparzać z czasem problemów, wszystko wymaga jednak wprawy i nie należy się zniechęcać. Na przykład porcja śledzia w oleju (100 g) dostarcza 16 g białka i 27 g tłuszczów, zatem wiedząc, że 1 g białka to 4 kcal, a 1 g tłuszczów to 9 kcal:
16 x 4 = 64 kcal z białka
27 x 9 = 243 kcal z tłuszczów
Razem: 309 kcal = 3,09 WBT
Czas, na jaki należy zaprogramować bolus wynosi 2 h + ilość WBT. W oparciu o powyższy przykład byłoby to 5 h [6,7]
Podaż białka w diecie
Ilość białka w diecie powinna wynosić 1-1,5 g/kg m.c. lub 15-20% zapotrzebowania energetycznego. Zalecanymi produktami jest chudy nabiał (mleko <2%, chude sery twarogowe, sery o obniżonej zawartości tłuszczu, jogurty, kefiry, maślanki), chude mięsa (indyk i kurczak bez skóry, królik, chude ryby np. dorsz) czy nasiona roślin strączkowych. Ponadto fermentowane produkty mleczne wykazują korzystny wpływ na mikrobiom jelitowy, którego prawidłowy skład może sprzyjać zwiększeniu insulinowrażliwości. U osób otyłych na diecie o obniżonej kaloryczności podaż białka może być większa. W przypadku występowanie przewlekłej choroby nerek zmniejszamy podaż do 0,8 g/kg m.c. [2,3].
Zdrowe tłuszcze

Tłuszcze w diecie powinny stanowić 25-35% zapotrzebowania energetycznego. Ważne, aby były to tłuszcze zdrowe, nienasycone. Nie trzeba szukać daleko – ich źródłem jest oliwa z oliwek, nasz rodzimy olej rzepakowy, orzechy, czy siemię lniane. Szczególnie istotne dla naszego zdrowia są kwasy tłuszczowe omega-3, których źródłem są przede wszystkim tłuste ryby morskie i olej roślinne, zwłaszcza olej lniany. Zdecydowanie ograniczyć należy tłuszcze nasycone, które znajdziemy w produktach odzwierzęcych. O ile szklanka mleka 3,2% nie wpłynie negatywnie na całodzienne spożycie różnych rodzajów tłuszczów, o tyle częsta obecność w diecie czerwonego, tłustego mięsa, smalcu i masła może już nie być korzystna [2,3].
Witaminy i minerały
Zdrowa dieta oznacza też zalecane dla danej grupy wiekowej ilości witamin i minerałów. Czy są jakieś, na które szczególnie warto zwrócić uwagę? Owszem, przede wszystkim witaminy z grupy B (B1, B2, B3, B7 – biotyna i inne), które odpowiadają za szeroko rozumiane prawidłowe funkcjonowanie organizmu, ale także za gospodarkę węglowodanową oraz syntezę enzymów i hormonów. Często mówi się także o korzystnym działaniu witaminy D u osób z cukrzycą, natomiast witaminy antyoksydacyjne (A, E i C) będą skutecznie chronić przed uszkodzeniami wolnorodnikowymi. [8, 9, 10, 11]
Cynk usprawnia działanie insuliny, chrom, magnez i wapń wspomagają pracę wielu narządów [12]. Najważniejsze jednak w tym wszystkim jest to, aby zapotrzebowanie na wymienione związki pokrywać z dietą, a nie, żeby stosować suplementy. Zawsze trzeba pamiętać o umiarze – znamy przypadek witaminy C, której dawki znacznie niższe od tych dostępnych w sprzedaży, już mogą powodować skutki uboczne. Po dodatkową pomoc w postaci tabletek sięgamy tylko wtedy, gdy istnieje podejrzenie niedoborów, a decyzję zostawiamy zawsze specjalistom.
Wysiłek fizyczny
Aktywność fizyczna przynosi korzyści chorym na cukrzycę niezależnie od wieku. Pomaga utrzymywać prawidłową masę ciała, poprawia parametry lipidowe, ciśnienie tętnicze, insulinowrażliwość i kontrolę glikemii. Rodzaj aktywności powinien być dopasowany do możliwości i wieku pacjenta. Zaleca się 2-3 razy w tygodniu ćwiczenia o umiarkowanej intensywności przez minimum 30-60 minut. Dla osób starszych dobrą formą będą spacery i nordic walking. Należy pamiętać o odpowiednim doborze obuwia, spożyciu węglowodanów przed nieplanowym wysiłkiem i odpowiedniej modyfikacji dawki insuliny (wysiłek fizyczny ma działanie hipoglikemizujące). Unikamy aktywności bardzo intensywnych [2].
Źródła:
- Width M., Reinhard T. Dietetyka kliniczna. Wydanie polskie pod redakcją Chojnacki J. i Klupińska G. Elsevier Urban & Partner. Wrocław, 2014
- Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę 2019 Stanowisko Polskiego Towarzystwa Diabetologicznego. Diabetologia Praktyczna 2019, 5(1), 1-99.
- American Diabetes Association. (2018). 4. Lifestyle management: standards of medical care in diabetes—2018. Diabetes Care, 41(Supplement 1), S38-S50.
- Szuwała A. Ładunek glikemiczny w diecie diabetyka: dlaczego jest taki ważny? Artykuł ze strony Diabdis.com. https://diabdis.com/blog/ladunek-glikemiczny/
- Atkinson, F. S., Foster-Powell, K., & Brand-Miller, J. C. (2008). International tables of glycemic index and glycemic load values: 2008. Diabetes care, 31(12), 2281-2283.
- Kunachowicz, H., Przygoda, B., Nadolna, I., & Iwanow, K. (2017). Tabele składu i wartości odżywczej żywności. Wydawnictwo Lekarskie PZWL.
- Szuwała A. Wymienniki białkowo-tłuszczowe: jak je policzyć i zastosować w praktyce? Artykuł ze strony Diabdis.com. https://diabdis.com/blog/wymienniki-bialkowo-tluszczowe-ja-je-policzyc/
- Balbi, M. E., Tonin, F. S., Mendes, A. M., Borba, H. H., Wiens, A., Fernandez-Llimos, F., & Pontarolo, R. (2018). Antioxidant effects of vitamins in type 2 diabetes: a meta-analysis of randomized controlled trials. Diabetology & metabolic syndrome, 10(1), 18.
- LIEW, J., BARLOW, A., LIM, L. L., SUASTIKA, K., YASAHARDJA, Y., CHAN, S. P., … & TAN, A. T. (2019). 2244-PUB: Role of B Vitamins (B1, B6, B12) in Managing Diabetic Peripheral Neuropathy (DPN): A Systematic Review.
- Lai, J. S., Pang, W. W., Cai, S., Lee, Y. S., Chan, J. K., Shek, L. P., … & Chong, Y. S. (2018). High folate and low vitamin B12 status during pregnancy is associated with gestational diabetes mellitus. Clinical nutrition, 37(3), 940-947.
- Wimalawansa, S. J. (2018). Associations of vitamin D with insulin resistance, obesity, type 2 diabetes, and metabolic syndrome. The Journal of Steroid Biochemistry and Molecular Biology, 175, 177-189.
- Chabosseau, P., & Rutter, G. A. (2016). Zinc and diabetes. Archives of biochemistry and biophysics, 611, 79-85.
Licencjonowany dietetyk, ukończył kierunek na Gdańskim Uniwersytecie Medycznym, obecnie kontynuuje naukę na studiach magisterskich. Trener personalny, copywriter. Zainteresowania: dietetyka sportowa, choroby rzadkie i nowotworowe.
 Strefa dla zalogowanych >
Strefa dla zalogowanych >




