Zespół jelita drażliwego. Objawy, leczenie i dieta

Zespół jelita drażliwego (IBS) jest coraz częstszą i powszechniejszą chorobą. Występowanie IBS znacznie obniża jakość życia pacjentów, a objawy są często na tyle uciążliwe, że nie pozwalają na prawidłowe funkcjonowanie w ciągu dnia. Sama diagnostyka niekiedy jest problematyczna. Proces leczenia w dużej mierze zależy od stanu pacjenta i występujących objawów. Niestety mimo dobrego rokowania choroba zazwyczaj ma charakter nawracający [1,2].
Czym jest zespół jelita drażliwego?
Zespół jelita drażliwego (ang. Irritable Bowel Syndrom) jest to choroba układu pokarmowego o charakterze czynnościowym, która powszechnie jest definiowana jako przewlekły ból brzucha w połączeniu ze zmianą rytmu wypróżnień [1].
Przyczyny choroby
W ciągu ostatnich lat wyodrębniono szereg czynników odpowiedzialnych za występowanie zespołu jelita drażliwego. Jednak stale są prowadzone badania, które mogłyby wskazać bezpośredni wpływ na patogenezę [1].
Zaburzony szlak mózg-jelita
Jedną z głównych przyczyn zespołu jelita drażliwego jest zaburzona interakcja między układem pokarmowym a układem nerwowym. Za prawidłowe działanie interakcji jelitowo-mózgowych odpowiedzialne są różne mechanizmy, które głównie kontrolowane są przez mikrobiotę jelitową [4].
Infekcje układu pokarmowego
Na występowanie zespołu jelita drażliwego może wpływać obecność patogenów oraz przebyta choroba zakaźna (ang. post infectious IBS). Wszelkie infekcje układu pokarmowego (m.in. ostre infekcyjne zapalenie żołądkowo-jelitowe) mogą w znaczny sposób wpływać na trwałe zmiany, np. w mikrobiocie jelitowej, składzie immunocytów błony śluzowej czy nerwów w obrębie jelit. Także coraz częściej zwraca się uwagę na rolę pasożytów i drożdżaków w patogenezie zespołu jelita drażliwego [6, 9].
Nieprawidłowa dieta
Sposób odżywiania ma bezwzględny wpływ na stan układu pokarmowego. Spożywanie często ciężkostrawnych i wysokoprzetworzonych posiłków oraz znaczne ograniczenie błonnika (w szczególności rozpuszczalnego) w diecie może powodować niekorzystne zmiany w mikrobiocie jelit [8,10].
Stres, lęk, depresja
Nieprawidłowe funkcjonowanie układu pokarmowego przypisuje się również zaburzeniom psychicznym. Stres psychiczny może być odpowiedzialny także za aktywację immunologiczną. Jednak stale są prowadzone badania, które wyjaśniłyby dane zjawisko [6].
Leki, antybiotykoterapia
Przewlekłe leczenie antybiotykami i niektórymi lekami (np. niesterydowymi lekami przeciwzapalnymi) wiąże się ze zwiększonym ryzykiem zespołu jelita drażliwego. Nadmierne ich stosowanie powoduje wiele komplikacji zdrowotnych. W szczególności zmniejszają one ilość poszczególnych szczepów bakterii, co znacząco wpływa na stan mikrobioty jelit człowieka. Jednak prowadzone są nadal badania, które dokładnie sprawdzają, jaka klasa antybiotyków stwarza zagrożenie. Uwzględniają przy tym stosowaną dawkę, czas i drogę podawania [6,12].
Współistnienie z innymi chorobami
Z zespołem jelita drażliwego wiąże się wiele chorób współistniejących[1]:
- zespół bólu somatycznego,
- zaburzenia żołądkowo-jelitowe (np. choroba refluksowa- przełyku, dyspepsja)
- zaburzenia psychiczne (np. depresja)
Inne przyczyny
🔎 Badacze wskazują [23], że w profilaktyce IBS kluczowe jest w ogóle utrzymanie zdrowego stylu życia. Poza powyższymi zaleca się niepalenie, aktywność fizyczną na wysokim poziomie, optymalną ilość snu, umiarkowane spożycie alkoholu. Te zachowania zmniejszają ryzyko wystąpienia zespołu jelita drażliwego (IBS) w populacji ogólnej.
Jakie objawy pojawiają się w zespole jelita drażliwego?
Objawy zespołu jelita drażliwego mogą występować osobno, lecz z czasem zmienia się ich ilość oraz nasilenie [1].
Objawy związane z układem pokarmowym:
- Częste i luźne stolce
- Wzdęcia i zaparcia
- Odbijanie się
- Ból i skurcze brzucha (nadwrażliwość trzewna)
- Zaburzona praca jelit
- Zmiana objętości brzucha
- Nadmierne gazy
Objawy poza układem pokarmowym:
- Bóle głowy, migrena
- Przewlekłe zmęczenie
- Problemy z koncentracją
- Zaburzenia snu
- Zaburzenia psychiczne (niepokój, przygnębienie, lęk)

Klasyfikacja IBS
Zespół jelita drażliwego można podzielić pod względem rytmu wypróżnień i konsystencji stolca (wykluczając stosowanie środków, które mogłyby mieć wpływ na defekację). Jednak dane podtypy IBS mogą przechodzić w inny rodzaj, np. IBS z biegunką lub IBS z zaparciami mogą przejść w IBS z mieszanym rytmem wypróżnień [1].
Tabela 1. Podział IBS [1]
Skrót Podtyp Opis IBS-D IBS z biegunką Stolce są luźne / wodniste. IBS-C IBS z zaparciami Stolce są twarde /grudkowate. IBS-M IBS z mieszanym rytmem wypróżnień Stolce są twarde/ grudkowate lub luźne/wodniste. IBS-U IBS- postać niesklasyfikowana Nie można sklasyfikować do żadnego podtypu.
Diagnoza i rozpoznanie zespołu jelita drażliwego
Rozpoznanie IBS jest często dosyć problematyczne. W danej jednostce chorobowej potrzebna jest przede wszystkim dokładna obserwacja organizmu oraz wykonanie odpowiednich badań fizykalnych i laboratoryjnych. Czasami lekarze także zlecają zrobienie kolonoskopii lub gastroskopii. Jednak na początku podstawą każdej diagnostyki jest zebranie dokładnego wywiadu medycznego i dietetycznego.
W głównej mierze IBS można podejrzewać w sytuacji, gdy pojawiają się charakterystyczne objawy, czyli ból brzucha wraz ze zmianami rytmu wypróżnień. Przy czym należy wykluczyć występowanie innych jednostek chorobowych, które mogłyby być odpowiedzialne za występowanie podobnych symptomów.
W 2016 r. opracowano Kryteria Rzymskie IV, które wskazują, że zespół jelita drażliwego ma miejsce w momencie, gdy symptomy są przewlekłe i pojawiają się co najmniej raz w tygodniu w ciągu ostatnich 3 miesięcy.
Dlatego w diagnostyce IBS często stosuje się tzw. Bristol Stool Chart. Jest to klasyfikacja ludzkiego stolca pod względem kształtu i konsystencji. Dużym ułatwieniem w rozpoznaniu zespołu jelita drażliwego będzie stosowanie dzienniczka wypróżnień.
W dalszej diagnostyce zespołu jelita drażliwego należy wykonać badania, które powinny uwzględniać jego podtyp . Dlatego wykonana diagnostyka będzie indywidualną kwestią [6, 17].
Tabela 2. Diagnostyka laboratoryjna w IBS [1, 6]
Badania laboratoryjne:
| 1 | Morfologia krwi |
| 2 | Białko C-reaktywne ( CRP) |
| 3 | Kalprotektyna kałowa |
| 4 | Badania serologiczne w kierunku celiakii ( IgA TtG +/- ilościowe IgA) |
| 5 | Badania przesiewowe w kierunku raka jelita grubego |
Dieta w zespole jelita drażliwego
Stale rośnie zainteresowanie dietą w leczeniu zespołu jelita drażliwego. Warto jednak zauważyć, że ze względu na odrębność objawów i nietolerancji pokarmowych IBS może przebiegać u każdej osoby w inny sposób. Dlatego zalecenia żywieniowe powinny być dopasowane indywidualnie i mogą znacznie się różnić.
Najważniejsze będzie zaobserwowanie, po których produktach pacjent odczuwa ból lub dyskomfort. Zastosowanie odpowiedniej diety w dużej mierze może złagodzić objawy i przywrócić prawidłowe funkcjonowanie w ciągu dnia.
Dieta FODMAP
Powszechnie najczęściej stosowaną dietą eliminacyjną w terapii zespołu jelita drażliwego jest dieta low-FODMAP (dieta uboga w fermentujące oligosacharydy, disacharydy i monosacharydy oraz poliole). Wyżej wymienione węglowodany nie są w pełni trawione w jelicie. Ze względu na swoją aktywność osmotyczną prowadzą do nagromadzenia się wody w jelicie cienkim i łatwo ulegają fermentacji. W wyniku ich rozkładu powstają gazy, które rozciągają ściany jelita [14].
Dieta FODMAP polega na wyeliminowaniu z jadłospisu produktów nasilających występowanie objawów. W porównaniu do innych diet eliminacyjnych nie wyklucza spożycia określonych grup produktów, a czas trwania diety nie ma ograniczeń czasowych [13].
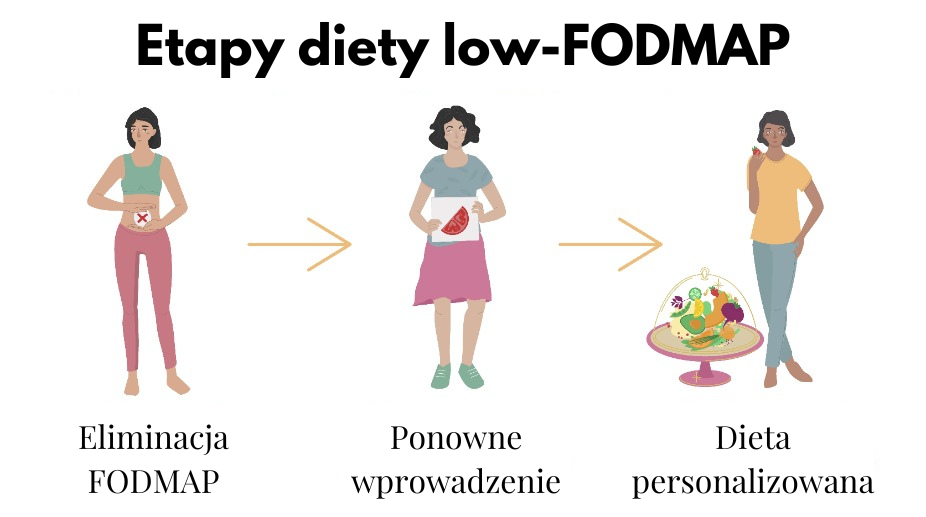
Tabela 3. Etapy diety FODMAP [7]
| Etap | Nazwa etapu | Opis |
| I etap | Eliminacja | Dany etap trwa ok.6-8 tygodni. Podczas jego trwania rygorystycznie wyeliminowane zostają wszystkie produkty z wysokiej zawartości FODMAP. Służy do ocenienia skuteczności diety. |
| II etap | Reintrodukcja | Podstawą diety nadal są produkty o niskiej zawartości FODMAP. Jednak w niewielkich ilościach wprowadzane zostają pojedyncze produkty, które podczas pierwszego etapu zostały wykluczone. Podczas jego trwania obserwuje się reakcje organizmu po spożyciu określonych produktów. Zalecane jest prowadzenie dzienniczka żywieniowego, w którym notowane powinny być pojawiające się objawy. Czas trwania danego etapu jest indywidualny (z reguły trwa 8-12 tygodni). |
| III etap | Personalizacja | Skomponowana zostaje indywidualna dieta. |
Czy dieta FODMAP jest dla wegetarian?
Dietę FODMAP także można śmiało połączyć z dietą wegetariańską. Pomimo znacznych ograniczeń dana dieta oferuje szereg produktów, które mogą być wykorzystywane do przygotowania potraw wegetariańskich, np. jajka, orzechy, napoje roślinne.
Problematyczne może być zaś dostarczenie odpowiednich ilości białka w diecie. W trakcie stosowania diety low-FODMAP zaleca się wykluczenie początkowo roślin strączkowych, które w głównej mierze stanowią cenne źródło aminokwasów dla wegetarian. Jednak w fazie reintrodukcji można zaobserwować reakcję organizmu, podając rośliny strączkowe w małych ilościach.
Niektóre źródła sugerują, że dobrze tolerowana jest ciecierzyca z puszki i gotowana soczewica. Niemniej jednak, jak w przypadku stosowania tradycyjnej diety FODMAP, ostateczny plan żywieniowy i stosowane w nim produkty będą zależne od obserwacji objawów po spożyciu określonych artykułów spożywczych. Wszelkie niedobory żywieniowe, które nie ma możliwości wyrównać wraz z dietą, warto uzupełnić, stosując dodatkowo suplementację [18].
Zalecenia żywieniowe i poza żywieniowe [5, 15]
- Zadbaj o prawidłową kaloryczność posiłków w ciągu dnia. W przypadku nadwagi/ otyłości zastosuj dietę redukcyjną (najlepiej, aby była prowadzona pod opieką doświadczonego dietetyka).
- Stosuj elementy diety lekkostrawnej. Wyklucz z diety posiłki ciężkostrawne, np. smażone. Zamień je na gotowane lub duszone.
- Spożywaj posiłki powoli i regularnie. Unikaj przejadania się. Kolacja powinna być lekkostrawna i spożyta 2-3 godziny przed zaśnięciem.
- Wypijaj odpowiednią ilości płynów. Wyeliminuj napoje gazowane i alkoholowe. Ogranicz spożycie napojów zawierających kofeinę, takich jak mocna kawa i herbata, jeśli ją źle tolerujesz (co ciekawe – części osób kawa pomaga chronić się przed IBS [22], więc należy do tego podejść indywidualnie – przyp. redakcji). Nie pij również napojów dosładzanych. W postaci biegunkowej IBS ilość płynów powinna być dostosowana do poziomu nasilenia biegunki.
- Spożywaj do 5 porcji warzyw dziennie. Ogranicz spożycie świeżych owoców do 3 porcji w ciągu dnia.
- Unikaj produkty zawierające duże ilości błonnika nierozpuszczalnego (np. otręby, produkty z pełnego przemiału), a zastąp go błonnikiem rozpuszczalnym (np. błonnik znajdujący się w owocach).
- Obserwuj reakcje organizmu po spożyciu poszczególnych produktów i zapisuj w dzienniczku. Warto również zanotować stan emocjonalny w czasie spożywania danego posiłku.
- Wydrukuj listę produktów zawierających niską zawartość FODMAP i miej ją ze sobą podczas robienia zakupów.
- Czytaj etykiety kupowanych produktów, zwłaszcza jeśli cierpisz na nietolerancję określonego składnika, np. laktozy.
- Znajdź zamienniki swoich ulubionych produktów i potraw.
- Naucz się radzić sobie ze stresem, np. stosując techniki medytacyjne czy mindfulness.
- Dbaj o prawidłową jakość snu. Przed zaśnięciem unikaj ekspozycji na działanie światła niebieskiego.

Tabela 4. Produkty low-FODMAP i high-FODMAP [7, 15]
Grupa produktów Produkty zalecane Produkty przeciwwskazane Produkty zawierające małe ilości FODMAP (ang. low-FODMAP) Produkty zawierające duże i średnie ilości FODMAP ( ang. high-FODMAP) Produkty zbożowe Chleb bezglutenowy, pieczywo orkiszowe na zakwasie, płatki kukurydziane, komosa ryżowa, ryż, wafle ryżowe (zwykłe), chleb owsiany na zakwasie, płatki z komosy ryżowej, krakersy ryżowe, makaron kukurydziany, makaron ryżowy, tortilla kukurydziana Orkisz, jęczmień, żyto, pieczywo pszenne, pieczywo żytnie, płatki jęczmienne, kuskus, mąka kokosowa, płatki owsiane, Nabiał Mleko bezlaktozowe, jogurt (małe ilości), sery twarde, napój ryżowy, napój migdałowy, napój koksowy, jogurt kokosowy, tofu Mleko krowie, mleko kozie, mleko owcze, mleko skondensowane mleko słodzone, mleko w proszku, sery miękkie, niedojrzewające (np. serek wiejski, mascarpone, ricotta), śmietana, napój sojowy Warzywa Papryka czerwona, cukinia, ziemniaki, marchew, sałata, szpinak, ogórki, kapusta chińska, pomidory, bakłażan, botwina, bataty, rzodkiewka Czosnek, cebula, por, szparagi, grzyby, kalafior, groszek zielony, brukselka, brokuły, buraki ćwikłowe, czerwona fasola, Owoce Winogrona, kiwi, mandarynki, pomarańcze, ananas, borówki, melon miodowy, rabarbar, truskawki, maliny Jabłka, gruszki, wiśnie, nektarynki, mango, brzoskwinie, arbuz, awokado, jeżyny, morele, suszone owoce, śliwki Mięso, jajka, ryby Mięso bez dodatków, owoce morza, jajka Mięsa marynowane, przetworzone mięso Tłuszcze Masło, ghee, majonez, olej z awokado, oliwa z oliwek, Smalec, boczek Słodycze, cukier, substancje słodzące Cukier stołowy (najlepiej nierafinowany), syrop klonowy, glukoza, stewia ciemna czekolada Fruktoza, sorbitol, izomalt, mannitol, ksylitol, erytrytol, miód, syrop z agawy, melasa, lody Orzechy, nasiona Orzechy makadamia, orzeszki ziemne, orzeszki pini, nasiona chia, pestki dyni, pestki słonecznika, siemię lniane, masło migdałowe, masło z orzechów Nerkowce, pistacje Przyprawy Sos sojowy, imbir, cynamon, wanilia Czosnek, ostre przyprawy (chili, papryka ostra), musztarda, ocet
Suplementacja
Wprowadzenie suplementacji w zespole jelita drażliwego może mieć miejsce w momencie przeprowadzenia dokładnej diagnostyki i skonsultowaniu z lekarzem lub dietetykiem.
Błonnik rozpuszczalny
Tradycyjną metodą leczenia na początku choroby jest stosowanie błonnika pokarmowego. Jednak błonnik nierozpuszczalny może nasilać bóle brzucha i wzdęcia. Dlatego zalecane jest przyjmowanie błonnika rozpuszczalnego. Głównie należy rozważyć jego suplementację w postaci zaparciowej [2].
Olejek z mięty pieprzowej
Obserwuje się, że olejek z mięty pieprzowej ma działanie rozkurczające, co znacznie prowadzi do ustąpienia bólu. Mięta działa przeciwbólowo poprzez pobudzanie receptorów znajdujących się w ścianie przewodu pokarmowego. Jednak działanie olejku z mięty pieprzowej często może być dosyć indywidualną kwestią i nadal istnieje potrzeba prowadzenia dalszych badań w tym kierunku [19].
Probiotyki
Chociaż coraz częściej zaleca się stosowanie probiotykoterapii u osób z IBS, to nie u każdego sprawdzi się ta forma terapii. Na zespół jelita drażliwego pozytywny wpływ mogą mieć pojedyncze szczepy. Jednak uprzednio należy wykonać badania, które potwierdzą zasadność stosowania probiotyków. Dlatego zaleca się rozważne ich stosowanie i konsultację ze specjalistą przed rozpoczęciem leczenia [20].
Naturalnym źródłem bakterii probiotycznych są kiszone ogórki, kiszona kapusta, zakwas buraczany, tradycyjny kwas chlebowy czy kombucha. Także wiele szczepów bakterii znajduje się w produktach mlecznych, np. kefir, maślanka, jogurty naturalne [21]. Mimo wszystko stosowanie danych produktów, zwłaszcza w zespole jelita drażliwego, powinno być dokładnie kontrolowane.
Kwas masłowy
Na korzyść stosowania kwasu masłowego przemawia to, że zwiększona jego ilość w jelicie pozwala poprawić pracę przewodu pokarmowego. Również pozytywnie wpływa na funkcjonowanie bariery jelitowej i przywraca skład mikrobioty jelitowej do normy [16].
Aktywność fizyczna a zespół jelita drażliwego
Codzienny ruch powinien być stałym elementem ludzkiego życia. Zatem także nie powinien być on eliminowany przez osoby z zespołem jelita drażliwego. Głównie rekomenduje się umiarkowaną aktywność fizyczną, która powinna być prawidłowo dobrana. Nieodpowiednia aktywność fizyczna będzie potęgować objawy. Dlatego odradza się intensywne treningi, które obciążyłyby dodatkowo pracę jelit. Rodzaj aktywności fizycznej oraz jej intensywność należy dostosować do występujących objawów i nasilenia choroby. Osoby, które nie były wcześniej aktywne fizycznie, powinny stopniowo zwiększać ich natężenie, np. zacząć od spaceru trwającego ok. 15 minut i następnie zwiększać ich czas.
Aktywność fizyczna łagodzi objawy zespołu jelita drażliwego. Może być to spowodowane tym, że regularne ćwiczenia zmniejszają poziom stresu, ułatwiają wypróżnianie się i poprawiają jakość snu [11].
Zalecanymi formami aktywności fizycznej jest:
- spacer, nordic walking, powolny jogging (trucht)
- trening siłowy o niskiej intensywności (najlepiej z własną masą ciała)
- pływanie
- tai chi, pilates, joga
Co będzie pomocne w czasie wykonywania aktywności fizycznej przez osobę z IBS?
- W porozumieniu z lekarzem można zastosować środki przeciwbiegunkowe, jeżeli osoba zmaga się z biegunką.
- Należy zadbać o komfortowy strój, który nie będzie uciskał okolic brzucha.
- Przed i po treningu powinien zostać spożyty odpowiedni posiłek.
- Istotne jest odpowiednie nawodnienie w czasie treningu.
- Należy zaczynać od małej intensywności treningów i na podstawie obserwacji zwiększać powoli nasilenie ćwiczeń.
- Warto wybrać miejsca, w których jest łatwy dostęp do toalety, jeżeli istnieje potrzeba częstego korzystania z niej.
Podsumowanie
Zespół jelita drażliwego jest stale badaną jednostką chorobową. Należy w głównej mierze zwrócić uwagę na jakość spożywanej diety, która jest kluczowym aspektem w leczeniu tego schorzenia. Najczęściej stosowaną dietą w zespole jelita drażliwego jest dieta low-FODMAP.
Dobór produktów stosowanych w tej diecie powinien opierać się na obserwacji reakcji organizmu i występujących dolegliwości po ich spożyciu. Każda suplementacja powinna być poparta odpowiednimi badaniami. Warto, aby aktywność fizyczna była umiarkowana i dopasowana indywidualnie do osoby. Dodatkowo warto nauczyć się technik radzenia sobie ze stresem.
Bibliografia:
- Chey, W. D., Kurlander, J., & Eswaran, S. (2015). Irritable Bowel Syndrome. JAMA, 313(9), 949.
- Ford, A. C., Lacy, B. E., & Talley, N. J. (2017). Irritable Bowel Syndrome. New England Journal of Medicine, 376(26), 2566–2578.
- Canavan C., West J., Card T. (2014). The economic impact of the irritable bowel syndrome. Aliment Pharmacol Ther 40: 1023-34.
- Drossman D.A. (2016). Functional gastrointestinal disorders: history, pathophysiology, clinical features and rome IV. Gastroenterology.150(6): 1262–1279.
- Hookway C. (2015). Irritable bowel syndrome in adults in primary care: summary of updated NICE guidance.” Bmj 350 .
- Saha, L. (2014). Irritable bowel syndrome: Pathogenesis, diagnosis, treatment, and evidence-based medicine. World Journal of Gastroenterology, 20(22), 6759.
- Dronka-Skrzypczak J. (2020) Dieta eliminacyjna. PZWL Wydawnictwo Lekarskie, Warszawa.
- Holtmann, G. J., Ford, A. C., & Talley, N. J. (2016). Pathophysiology of irritable bowel syndrome. The Lancet Gastroenterology & Hepatology, 1(2), 133–146.
- Borgaonkar M.R., Ford D.C., Marshall J.K., et al. ( 2006). The incidence of irritable bowel syndrome among community subjects with previous acute enteric infection. Dig Dis Sci.
- Rhee S.H., Pothoulakis C., Mayer E.A.(2009) Principles and clinical implications of the brain-gut-enteric microbiota axis. Nat. Rev. Gastroenterol. Hepatol. 6.
- Johannesson E, et al. (2011). Physical activity improves symptoms in irritable bowel syndrome: A randomized controlled trial.
- Węgielska I., Suliburska J. (2016) .Wpływ leków na mikroflorę jelitową. . Forum Zaburzeń Metabolicznych; 7(1):1-7.
- Staudacher, Heidi M.,Kevin Whelan.(2017).The low FODMAP diet: recent advances in understanding its mechanisms and efficacy in IBS. Gut 66.8 : 1517-1527.
- Altobelli, E., Del Negro, V., Angeletti, P., & Latella, G. (2017). Low-FODMAP Diet Improves Irritable Bowel Syndrome Symptoms: A Meta-Analysis. Nutrients, 9(9), 940.
- Spiller, R. (2017). How do FODMAPs work? Journal of Gastroenterology and Hepatology, 32, 36–39.
- Leonel A.J., Alvarez-Leite J.I. (2012). Butyrate implication for intestinal function. Curr Opin Nutr Metab Care, 15: 474-479.
- Palsson, Olafur S., et al. (2020). Prevalence of Rome IV functional bowel disorders among adults in the United States, Canada, and the United Kingdom.” Gastroenterology 158.5: 1262-1273.
- Tuck C., Ly E., Bogatyrev A., Costetsou I., Gibson P., Barrett J., Muir J.(2018). Fermentable short chain carbohydrate (FODMAP) content of common plant-based foods and processed foods suitable for vegetarian- and vegan-based eating patterns. J Hum Nutr Diet. 31(3):422-435.
- Khanna, R., MacDonald, J. K., & Levesque, B. G. (2013). Peppermint Oil for the Treatment of Irritable Bowel Syndrome. Journal of Clinical Gastroenterology, 1.
- Aragon G., Graham D.B., Borum M., Doman D.B. (2010). Probiotic Therapy for Irritable Bowel Syndrome. Gastroenterology & Hepatology. 6(1):39-44.
- Floch, M. H., & Hong- Curtiss, J. (2002). Probiotics and functional foods in gastrointestinal disorders. Current Treatment Options in Gastroenterology, 5(4), 311–321.
- Lee, J. Y., Yau, C. Y., Loh, C. Y. L., Lim, W. S., Teoh, S. E., Yau, C. E., … & Ng, Q. X. (2023). Examining the Association between Coffee Intake and the Risk of Developing Irritable Bowel Syndrome: A Systematic Review and Meta-Analysis. Nutrients, 15(22), 4745.
- Ho, F. F., Sun, H., Zheng, H., Wong, D. C., Gao, Y. Y., Mao, C., … & Chung, V. C. (2024). Association of healthy lifestyle behaviours with incident irritable bowel syndrome: a large population-based prospective cohort study. Gut.
- Data pierwotnej publikacji: 15.11.2022
- Data ostatniej aktualizacji o wyniki badań: 11.03.2024
Dietetycy.org.pl » Dietetyka » Dietetyka kliniczna » Zespół jelita drażliwego. Objawy, leczenie i dieta
Absolwentka Uniwersytetu Przyrodniczego we Wrocławiu. W zakresie dietetyki zainteresowana psychodietetyką żywieniem w sporcie oraz żywieniem klinicznym, ze szczególnym uwzględnieniem dietoterapii w zaburzeniach płodności. Prywatnie miłośniczka wypraw górskich oraz aktywnego spędzania czasu.
 Strefa dla zalogowanych >
Strefa dla zalogowanych >